Samenvatting
Van Hout HPJ, Jansen APD, Van Marwijk HWJ, Pronk M, Frijters DF, Nijpels G. Preventieve huisbezoeken bij kwetsbare ouderen. Huisarts Wet 2011;54(7):366-74. Inleiding De effectiviteit van preventieve huisbezoeken bij ouderen is omstreden. Geïndiceerde preventie door middel van huisbezoeken door verpleegkundigen zou gezondheidsproblemen mogelijk voorkomen wanneer men deze richt op een kwetsbare populatie, met hulp van op maat gemaakte zorgplannen. Methode Wij voerden een individueel gerandomiseerd gecontroleerd onderzoek uit in 33 geblindeerde huisartsenpraktijken, over een periode van 18 maanden. Het onderzoek betrof 651 thuiswonende, kwetsbare ouderen (75-plus). Deelnemers met een score binnen het laagste kwartiel van ten minste 2 van de 6 zelfgerapporteerde gezondheidsdomeinen (COOP-WONCA-kaarten) merkten we als ‘kwetsbaar’ aan. We vergeleken de standaardzorg met proactieve huisbezoeken door getrainde wijkverpleegkundigen. De verpleegkundige a) bepaalde de zorgbehoefte aan de hand van een multidimensionaal, geautomatiseerd geriatrisch instrument; b) stelde in overleg met de deelnemer zorgprioriteiten vast; c) ontwierp en voerde op maat gemaakte interventies uit; d) volgde de deelnemer door middel van telefoongesprekken en gemiddeld drie huisbezoeken. Resultaten Op geen van de uitkomstmaten (functionele gezondheid, (I)ADL-beperkingen, ziekenhuisopnamen, acute ziekenhuisbezoeken, institutionalisatie en mortaliteit) vonden we significante verschillen tussen de interventie- en de ‘gebruikelijke zorggroep’. Vooraf gedefinieerde subgroepanalyses lieten in de interventiegroep wel een hoger risico op ziekenhuisopname zien voor deelnemers met een slechtere gezondheid. Conclusie We konden niet aantonen dat verpleegkundige huisbezoeken aan kwetsbare ouderen preventieve effecten hadden. Ziekenhuisopnamen namen toe in de kwetsbaarste groep. Onderzoek naar effectieve interventies voor kwetsbare ouderen behoeft een vervolg, wellicht in de richting van een geïntegreerdere zorgaanpak.
Wat is bekend?
- In verschillende landen leggen verpleegkundigen preventieve huisbezoeken af aan (kwetsbare) ouderen.
- Het bewijs voor het nut hiervan is echter controversieel.
Wat is nieuw?
- Deze grote preventieve trial kon geen meerwaarde aantonen van preventieve huisbezoeken door thuiszorgverpleegkundigen.
- Toekomstige onderzoeken zouden gericht moeten zijn op de waarde van verpleegkundige huisbezoeken voor kwetsbare ouderen die beter geïntegreerd zijn in de eerste lijn.
Inleiding
Door de vergrijzing en de ermee gepaard gaande clustering van chronische ziekten vereisen groeiende aantallen kwetsbare ouderen steeds meer inspanningen van de eerstelijnszorg. De eerstelijnszorgteams zijn zich vaak niet bewust van de gezondheidsstatus en de functionele beperkingen van deze patiëntengroep.123 Huisartsen beschikken over steeds minder tijd en geschikte middelen om deze kwetsbare groep proactieve zorg te bieden, om systematisch en op de lange termijn hun gezondheidsstatus te volgen, en om de regie te voeren over de zorg voor de chronische ziekten en de beperkingen die met de kwetsbaarheid gepaard gaan.4 Proactieve huisbezoeken bij kwetsbare ouderen door verpleegkundigen zouden deze ontbrekende zorg kunnen opvangen en zo negatieve gezondheidseffecten kunnen voorkomen. In landen als het Verenigd Koninkrijk, Denemarken en Australië maken preventieve huisbezoeken aan ouderen deel uit van het nationale zorgbeleid. De rationale achter huisbezoeken is dat ze onvoorziene zorgbehoeften kunnen opsporen en hieraan kunnen beantwoorden, om zo negatieve gezondheidseffecten te voorkomen of uit te stellen. Preventieve huisbezoeken dienen drie doelen: a) het voorkomen of uitstellen van functionele beperkingen en hierop volgende verpleeghuisopname door middel van primaire preventie (bijvoorbeeld vaccinatie en beweegprogramma’s); b) secundaire preventie van symptomen van nog niet vastgestelde aandoeningen; en c) het voorkomen of uitstellen van verdere achteruitgang bij chronische ziekten. De huisartsenzorg in Nederland biedt nog maar in beperkte mate verpleegkundige huisbezoeken aan voor kwetsbare ouderen. Hoewel de uitvoering van preventieve huisbezoeken in verscheidene landen is geïmplementeerd, blijkt uit verschillende reviews en meta-analyses dat de waarde ervan controversieel is.56 Van Haastregt en collega’s concludeerden dat er geen duidelijk bewijs was voor gunstige effecten van preventieve huisbezoeken op het gebied van fysiek functioneren, institutionalisatie en mortaliteit bij thuiswonende ouderen.7 Elkan en collega’s meldden daarentegen juist significante effecten op overleving en uitstel van institutionele zorg. Deze effecten waren sterker wanneer de bezoeken vooral kwetsbare ouderen betroffen en niet ouderen in het algemeen.5 Deze conclusie is in overeenstemming met de bevindingen van een eerder Nederlands onderzoek.89 Stuck en collega’s rapporteerden dat er positieve effecten zijn te verwachten met betrekking tot mortaliteit, verpleeghuisopnamen en functionele gezondheid, mits men aan een aantal voorwaarden voldoet. Dan gaat het bijvoorbeeld om het aanbieden van een aanzienlijk aantal huisbezoeken en het vaststellen van de zorgbehoeften en het zorgplan op basis van een zogenaamde multidimensionale, gestructureerde beoordeling.6 Een recente meta-analyse van Beswick en collega’s kon echter niet aantonen dat het zinnig is om meer huisbezoeken af te leggen.10 Wij stelden de hypothese op dat preventieve huisbezoeken door verpleegkundigen functionele achteruitgang, institutionalisatie en mortaliteit kunnen verminderen, mits ze zich richten op kwetsbare ouderen en gebruikmaken van een multidimensionale, gestructureerde beoordeling en geïndividualiseerde zorgplannen.
Methode
Onderzoeksontwerp en -setting
Het betrof een op individueel niveau gerandomiseerd gecontroleerd onderzoek onder een kwetsbare, oudere (75-plus) thuiswonende populatie, die afkomstig was uit 33 huisartsenpraktijken (55 huisartsen). Het onderzoek bestreek een periode van 18 maanden. We blindeerden huisartsen voor de toewijzing van hun deelnemende patiënten aan ofwel de preventieve verpleegkundige huisbezoeken, ofwel de standaardzorg. Deelnemers die op hetzelfde adres woonden kregen dezelfde interventie. Om gelijke groottes van interventie- en controlegroepen per praktijk te waarborgen pasten we blokrandomisatie toe. Net als de huisartsen blindeerden we de gegevensinvoerders voor groepstoewijzing. De regio waaruit de deelnemers afkomstig waren beschikte over één ziekenhuis, twee verpleeghuizen (200 bedden) en ongeveer 20 verzorgingshuizen (ongeveer 1000 bedden). De medisch ethische toetsingscommissie van het VU Medisch Centrum gaf toestemming voor het onderzoek. Alle deelnemers gaven schriftelijk toestemming.
Onderzoekspopulatie
De gehanteerde in- en exclusiecriteria staan in [tabel 1]. De deelnemende huisartsen leverden de namen en adressen van al hun thuiswonende patiënten van 75 jaar of ouder. Al deze personen ontvingen per post een gezondheidsenquête, waarin we de COOP-WONCA-kaarten hadden opgenomen. Deze gebruikten we om vast te stellen welke patiënten de meest kwetsbare gezondheid hadden.1112 Ze zijn in vele talen vertaald en gevalideerd, en worden wereldwijd in de eerste lijn gebruikt om functionele gezondheid te bepalen. De zes COOP-WONCA-kaarten hebben betrekking tot de volgende functionele gezondheidsdomeinen:
- algehele gezondheid;
- veranderingen in gezondheid;
- fysieke fitheid;
- dagelijkse activiteiten;
- mentale gezondheid;
- sociale activiteiten.
In ons onderzoek definieerden we personen als ‘kwetsbaar’ als ze in het slechtste kwartiel op ten minste twee van de zes kaarten scoorden. De afkappunten van de kwartielen baseerden we op voor Nederland representatieve gegevens.1213 De Nederlandse COOP-WONCA-scores zijn vergelijkbaar met die uit andere landen.1415
| Inclusie | Exclusie |
|---|---|
| ? 75 jaar en geregistreerd in een huisartsenpraktijk | Terminaal ziek volgens huisarts |
| Thuiswonend | Aanwezigheid van symptomen wijzend op dementie (zelfrapportage van achteruitgang in geheugen en MMSE < 24 of 7-minute screen > 50%) |
| Kwetsbaar: op ? 2 (van de 6) COOP-WONCA-kaarten een score binnen het slechtste kwartiel (spreiding per kaart: van 1 = uitstekend tot 5 = zeer slecht): algehele gezondheid ? 4; fysieke fitheid ? 5; veranderingen in gezondheid ? 4; dagelijkse activiteiten ? 4; mentale gezondheid ? 3; sociale activiteiten ? 3 | Woonachtig in zorginstelling |
| Participerend in ander(e) onderzoeksproject(en) |
Interventieprotocol
Acht getrainde wijkverpleegkundigen voerden de preventieve huisbezoeken uit. Het huisbezoekprogramma bestond uit zeven hoofdkenmerken:
- De gezondheidsrisico’s en zorgbehoeften bepaalden we met behulp van de Resident Assessment Instrument Home Care version (RAI-HC). Dit is een gestructureerd, multidimensionaal geriatrisch instrument dat is ontwikkeld in de Verenigde Staten.1617 De wijkverpleegkundigen voerden de gestructureerde beoordeling direct in een laptop in, waardoor we een overzicht verkregen van de aan- en afwezigheid van 30 beïnvloedbare gezondheidsrisico’s [tabel 2]. De assessment duurde tussen de 45 en 75 minuten.
- De interventies die de verpleegkundigen aanraadden, waren gebaseerd op de RAI-HC-handleiding en nationale richtlijnen voor verpleegkundigen. De interventies waren opgesteld op basis van best practices of evidence-based-onderzoek en betroffen typisch geriatrische onderwerpen, zoals veiligheid in en om het huis, valpreventie, therapietrouw (medicatie) en gezondheidsbevordering.
- Het zorgplan hebben we geïndividualiseerd en op maat gemaakt. De voorkeuren van de patiënt hebben we in de inhoud en uitvoering verwerkt.
- De verpleegkundigen lieten een kopie van het zorgplan achter bij de deelnemer om andere bezoekende zorgprofessionals te informeren en hen aan te sporen notities aan het zorgplan toe te voegen.
- De verpleegkundigen brachten ten minste vier keer per jaar een huisbezoek om het zorgplan uit te voeren, te monitoren, veranderende zorgbehoeften te evalueren en het zorgplan indien nodig aan te passen.
- Bij urgente medische problemen mochten de verpleegkundigen de huisarts raadplegen.
- Na een jaar namen de verpleegkundigen de RAI-HC opnieuw af en herhaalden het protocol.
| Domein/gezondheidsrisico | Voorbeelden van afgenomen items | n | % |
|---|---|---|---|
| Preventieve gezondheid | bloeddrukcontrole, griepvaccinatie, borstkankerscreening, bloedcontrole feces | 286 | 96,6 |
| Pijn | symptomen of klachten | 194 | 65,5 |
| Geneesmiddelengebruik | bijwerkingen, bekende interacties, aanwezigheid van begeleider | 181 | 61,1 |
| Veiligheid van omgeving | verlichting, kleedjes, trappen, badkamer, keuken, klimaat in huis | 166 | 56,1 |
| Vallen | lopen (gang), dementie, ziekte van Parkinson | 164 | 55,4 |
| Gezondheidsbevordering | mate van bewegen, uithoudingsvermogen, roken | 155 | 52,4 |
| Huid- en voetproblemen | veranderingen huid, wonden, eelt, infecties | 122 | 41,2 |
| Urine-incontinentie, katheter | frequentie, gebruik luiers, gebruik katheter | 113 | 38,2 |
| Visueel functioneren | achteruitgang | 107 | 36,0 |
| Communicatie | auditief, visueel en verbaal | 105 | 35,4 |
| Sociaal functioneren | eenzaamheid, afname van sociale contacten | 77 | 26,0 |
| Voeding | verandering in gewicht, voedingsstoffentekort, ondervoeding, kanker | 47 | 15,9 |
| IADL/meer formele zorg | beperkingen | 45 | 15,2 |
| Depressie en angst | symptomen en klachten | 44 | 14,9 |
| Cognitie | geheugenfunctie, oriëntatie, beoordeling | 43 | 14,5 |
| Oraal/mondgezondheid | kauwen, slikken, droge mond, tandenpoetsen | 41 | 13,9 |
| Fecale incontinentie | diarree, constipatie | 35 | 11,8 |
| ADL-revalidatie, potentieel | afhankelijkheid, progressie, begrip | 33 | 11,1 |
| Beperking voorzieningenpakket | afname in voorzieningen na verbeteringen | 29 | 9,8 |
| Decubitus | mobiliteit, incontinentie, voorgeschiedenis decubitus | 26 | 8,8 |
| Psychofarmaca | gedragsproblemen, zoals vallen, delirium, cognitie | 25 | 8,4 |
| Kwetsbare mantelzorg | afwezigheid van en zorg door familieleden | 17 | 5,7 |
| Therapietrouw (medicatie) | therapietrouw < 80% | 16 | 5,4 |
| Uitdroging | koorts, verminderde voeding- en vochtinname | 15 | 5,1 |
| Hart en longen | pijn op de borst, kortademigheid, onregelmatige pols | 14 | 4,9 |
| Probleemgedrag | ronddwalen, lastigvallen, tegenwerking, ongepast gedrag | 6 | 2,0 |
| Palliatieve zorg | levensverwachting < 6 maanden, hospicezorg | 4 | 1,4 |
| Alcoholmisbruik | mishandeling, afhankelijkheid | 3 | 1,0 |
| Risico op intramurale opname | ADL; afhankelijkheid, zelfbeheersing, geestelijke stabiliteit, mobiliteit | 2 | 0,7 |
| Fysieke en geestelijke mishandeling | angst, verwaarlozing, onverklaarde verwondingen | 1 | 0,3 |
Training en supervisie
De acht wijkverpleegkundigen hadden veel praktijkervaring met kwetsbare thuiswonende ouderen. Voorafgaand aan het onderzoek kregen ze een intensieve training door middel van een tweedaagse cursus. De cursus had drie doelen. Ten eerste leerden de verpleegkundigen hoe ze de geautomatiseerde geriatrische assessment (RAI-HC) moesten gebruiken en interpreteren, en hoe ze de hieruit voortvloeiende zorgplannen moesten ontwerpen en uitvoeren. Het tweede doel betrof het maken van een actueel overzicht van de lokale sociale en zorgdiensten van de deelnemer. Dit behelsde ook de contactgegevens van de bijbehorende contactpersonen, zodat de deelnemers gemakkelijk een verwijzing konden krijgen. Het derde doel betrof een training in het computergebruik voor de gestructureerde beoordeling. Gedurende het project vonden maandelijkse bijeenkomsten plaats onder supervisie van twee senior verpleegkundigen, waarin de wijkverpleegkundigen problematische casuïstiek bespraken om gestandaardiseerde kwalitatief hoogstaande zorg te borgen. Bovendien kregen de verpleegkundigen geregeld bijscholing.
Gebruikelijke zorg
De gebruikelijke zorg varieerde van geen zorg, regelmatige huisartsbezoeken tot thuiszorg. In [tabel 3] staat een overzicht van alle zorg en voorzieningen die de interventie- en de controlegroep op baseline gebruikten. Bij elke follow-upmeting vroegen de wijkverpleegkundigen de deelnemers naar het gebruik van zorg gedurende de afgelopen twee maanden. Na zes en achttien maanden rapporteerden de deelnemers dat ze gemiddeld respectievelijk 1,7 (sd 2,3) en 3,1 (sd 1,8) keer hun huisarts hadden geraadpleegd. Dit was vergelijkbaar met de interventiegroep. Na zes en achttien maanden ontvingen respectievelijk 35 en 27% van de deelnemers in de controlegroep thuiszorg.
| Interventie | Controle | |||
|---|---|---|---|---|
| n = 331 | % | n = 320 | % | |
| Leeftijd, gemiddelde (sd) | 81,3 (3,9) | 81,5 (4,3) | ||
| Vrouw | 239 | 72,2 | 220 | 68,8 |
| Alleenwonend | 181 | 54,7 | 176 | 55,0 |
| Beroep ongeschoold geschoold vakwerk leidinggevend | 103 65 16 | 53,3 33,7 8,4 | 93 82 25 | 48,7 42,9 13,0 |
| Dagelijks functioneren, GARS (18-72), gemiddelde (sd) | 55,6 (10,5) | 56,8 (9,9) | ||
| SF-36 Lichamelijk (0-100), gemiddelde (sd) | 31,8 (10,0) | 31,9 (9,9) | ||
| SF-36 Psychisch (0-100), gemiddelde (sd) | 44,2 (11,4) | 45,0 (11,3) | ||
| Depressieve symptomen, CES-D (0-60), gemiddelde (sd) | 18,1 (7,5) | 17,5 (7,4) | ||
| Cognitieve beperking, IQCODE-SR (? 3,6) | 50 | 15,1 | 43 | 13,4 |
| Aantal chronische ziekten, gemiddelde (sd) | 2,1 (1,4) | 2,0 (1,4) | ||
| Chronische ziekten COPD hartinfarct arteriële disfunctie kanker diabetes mellitus gewrichtsaandoening reuma hypertensie | 52 131 61 56 165 42 23 94 | 15,7 39,6 18,4 16,9 49,8 12,7 6,9 28,4 | 45 119 60 49 156 43 20 94 | 14,1 37,2 18,8 15,3 48,8 13,4 6,3 29,4 |
| Gevallen in de afgelopen 6 maanden | 79* | 23,9 | 108 | 33,8* |
| Gehoorproblemen, ondanks hulpmiddelen | 132 | 39,9 | 119 | 37,2 |
| Visusproblemen, ondanks hulpmiddelen | 77 | 23,3 | 76 | 23,8 |
| Aanwezigheid van mantelzorg | 232* | 70,1 | 197 | 61,6* |
|
wijkverpleegkundige fysiotherapeut dagopvang tafeltje-dek-je | 139 33 46 62 37 | 58,9 10,0 13,9 18,7 11,2 | 141 27 46 54 43 | 44,1 8,4 14,4 16,9 13,4 |
| Ziekenhuisopnamen afgelopen 2 maanden, gemiddelde (sd) | 0,25 (0,57) | 0,26 (0,64) | ||
Uitkomstmaten en meetmomenten
Bij het onderzoek ging het om de volgende primaire uitkomstmaten:
- De functionele status maten we op baseline, 6 en 18 maanden met de COOP-WONCA-kaarten12 en de Short Form 36 (SF-36), en namen we af via de post.1819
- Activiteiten van het Dagelijks Leven (ADL) en Instrumentele ADL maten we op baseline, 6 en 18 maanden met de Groningen Activiteiten Restrictie Schaal (GARS), die we ook via de post afnamen.20
We maakten gebruik van de volgende secundaire uitkomstmaten:
- Ziekenhuisopnamegegevens haalden we uit het administratiesysteem van het lokale ziekenhuis en vulden we aan met zelfrapportagegevens. Acute ziekenhuisbezoeken definieerden we als bezoeken aan de eerste hulp of overnachtingen op een intensivecareafdeling.
- De tijd tot de opname in een verpleeg- of verzorgingshuis controleerden we in de registraties van de betreffende zorginstellingen of in het registratiesysteem van de huisarts.
- Tijd tot overlijden (mortaliteit) haalden we uit de registratiesystemen van de huisarts en het ziekenhuis.
Berekening van de steekproefgrootte
Effectgroottes baseerden we op eerder genoemde meta-analyses en experimenten.52122 Om een bescheiden effect aan te tonen (Cohen’s effectgrootte van 0,33) op onze primaire uitkomstmaten (SF-36 en COOP-WONCO-kaarten) waren er per arm 202 deelnemers nodig (gebaseerd op een tweezijdige alfa van 0,05, een waarschijnlijkheid van 90%23 en een geanticipeerde uitval van 30%).
Gegevensanalyse
We berekenden zowel intention-to-treatanalyses (ITT), als per protocol-analyses (PP). Groepsverschillen voor de continue uitkomstmaten (SF-36, COOP-WONCA) analyseerden we aan de hand van Linear Mixed Models (unstructured covariance type). Deze techniek past men toe bij herhaalde metingen.24 Met deze analyse maakt men zogenaamde restricted maximum likelihood-schattingen voor de effecten van tijd (T), interventiegroep (G) en tijd × interventiegroepinteractie (T × G). Een statistisch significante interactie geeft aan dat de twee groepen gedurende het onderzoek in de uitkomstmaat verschillende veranderingspatronen vertonen. Wanneer er alleen een significant tijdseffect is (T), dan geeft dit aan dat er veranderingen zijn in de tijd, die gelijk zijn voor de groepen. Verschillen in dichotome uitkomstmaten (ziekenhuisopname en acute ziekenhuisbezoeken) testten we met behulp van logistische regressieanalyses en drukten we uit in oddsratio’s met het bijbehorende 95%-betrouwbaarheidsinterval (95%-BI). Cox-regressiemodellen gebruikten we voor de uitkomstmaten tijd tot institutionalisatie en tijd tot mortaliteit. Hierbij bepaalden we hazardratio’s en hun 95%-BI. Voor de PP-analyses vergeleken we de gebruikelijke zorggroep met de deelnemers van de interventiegroep, die vier keer of vaker thuis waren bezocht. Om de robuustheid van de zojuist genoemde analyses te controleren hebben we ook sensitiviteitsanalyses op de zelfrapportagematen uitgevoerd aan de hand van twee imputatietechnieken: multiple linear interpolation en conventionele last observation carried forward. Eerdere analyses hadden verschillen op baseline aangetoond wat betreft twee variabelen (vallen en de aanwezigheid van een mantelzorger (familielid)). Geen van deze verschillen was echter substantieel (> 55).25 Ook hebben we de effectmodificatie van de verpleegkundigen onderzocht en verschillen tussen hen verder bekeken. Het niveau voor statistische significantie stelden we voor alle analyses op 0,05. Voor alle analyses maakten we gebruik van SPSS versie 15. Het EMGO+ Instituut hanteert een kwaliteitsbeleid en alle onderzoeksprojecten kunnen in dat kader een audit ondergaan. De kwaliteit van de gegevens van het huidige onderzoek waarborgden we door onafhankelijke controles van alle formulieren.
Resultaten
Werving
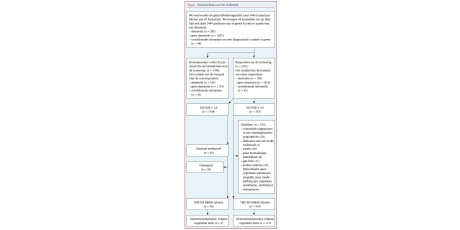
De wervingsperiode leverde in totaal 33 huisartsenpraktijken op (55 huisartsen) die bereid waren tot deelname, met gemiddeld 146 (sd = 53) patiënten per praktijk in de leeftijd van 75 jaar of ouder. De [figuur] laat een overzicht zien van de werving, randomisatie en follow-up. Ongeveer 4823 patiënten ontvingen per post de gezondheidsenquête. Non-responders betroffen vaker vrouwen (41,3% versus 35,8%, X2 = 13,4, p < 0,001) en waren ouder dan de responders (83,5 versus 81,7, t = 13,8, p < 0,001). Van de 2949 (61%) responders identificeerden we 658 ouderen als kwetsbaar, die we randomiseerden. De deelname aan het onderzoek was hoog: slechts 42 personen uit de interventie-arm en 44 personen uit de controle-arm trokken zich terug omdat ze deelname als te belastend ervoeren of niet meer waren geïnteresseerd. Het gevaar van selectieve uitval is hierdoor beperkt. De follow-upgegevens betreffende mortaliteit, institutionalisatie en ziekenhuisopnamen waren compleet voor alle deelnemers. Zelfgerapporteerde uitkomstmaten (bijvoorbeeld COOP-WONCA, SF-36, GARS) waren volledig voor 72% van de overlevende deelnemers. De kwetsbare deelnemers hadden vaker twee of meer chronische ziekten (OR 3,3; 95%-BI = 2,8-3,9), vertoonden meer depressieve (CESD 3 16; OR 7,6; 95%-BI 6,4-9,1) en cognitieve symptomen (IQCODE-SR 3 3,6; OR 4,1; 95%-BI 3,4-5,1). Ze waren ook minder onafhankelijk in hun ADL (GARS; OR 0,89; 95%-BI 0,79-0,99) dan de niet-kwetsbare ouderen. Bovendien lieten de 4,5 jaar follow-upgegevens zien dat de kwetsbare ouderen een hoger risico hadden op ziekenhuisopname en mortaliteit dan de niet-kwetsbare ouderen (respectievelijk OR 1,6; 95%-BI 1,3-1,8 en HR 1,4; 95%-BI 1,2-1,7). Dit geeft aan dat we daadwerkelijk een kwetsbare groep hebben geselecteerd.
Eigenschappen op baseline
De karakteristieken van de deelnemers op baseline staan in [tabel 3]. De gemiddelde score op de SF-36 voor fysiek functioneren was voor beide groepen 32 (sd 10) op een schaal van 0 tot 100. Dit geeft aan dat we een kwetsbare steekproef hebben geselecteerd, aangezien de gemiddelde waarden voor thuiswonende ouderen tussen de 60 en 80 liggen.26 Omdat er op baseline geen relevante verschillen bleken te bestaan tussen de interventie- en controlegroep kunnen we concluderen dat de randomisatie succesvol was.
Uitgevoerde interventies
De verpleegkundigen hebben de RAI-HC bij 298 van de 331 (90%) personen uit de interventiegroep afgenomen. De interventie bleek een aanzienlijke navolging te krijgen. In [tabel 2] staan de gezondheidsproblemen die de verpleegkundigen met behulp van de RAI-HC hebben geïdentificeerd. Gemiddeld identificeerden de wijkverpleegkundigen 7,7 (sd 3,4) problemen. Problemen betreffende de ‘preventieve gezondheid’ registreerden ze het meest. Deze betroffen hoofdzakelijk zaken die in Nederland geen deel uitmaken van gebruikelijke zorg, zoals feces- en endoscopiescreening, en borstkankerscreening voor vrouwen boven de 75 jaar. Andere relevante problemen waren bijvoorbeeld pijn (n = 194) en problemen met de inname van geneesmiddelen (n = 181). Van de personen bij wie de verpleegkundigen de RAI-HC hadden afgenomen ontvingen er 231 een of meer extra huisbezoeken. De verpleegkundigen hebben 652 huisbezoeken geregistreerd met een gemiddelde van drie (sd 2,1) huisbezoeken per deelnemer, gedurende de 18 maanden van het onderzoek (inclusief een tweede RAI-HC-afname). In totaal hebben ze 95 telefonische contacten geregistreerd, met een gemiddelde van 0,3 contacten per persoon (sd 0,7). Van de interventiegroep (n = 222) haalde 69% het vooraf gestelde protocol van vier of meer huisbezoeken. Typische interventies waren doorverwijzing voor balanstraining om de stabiliteit tijdens het lopen te verbeteren en vallen te voorkomen, doorverwijzing naar sociale voorzieningen om sociale activiteiten te bevorderen en eenzaamheid te voorkomen, advies en doorverwijzing voor visus- en gehoorhulpmiddelen, leefstijladvies om beweging en een gezond voedingspatroon te bevorderen, advies over veiligheidszaken, zoals medicijninname en hulpmiddelen ter preventie van vallen. Voor 208 personen bij wie een complete tweede RAI-HC was afgenomen, hebben we de veranderingen in gezondheidsrisico’s tussen baseline en follow-up bepaald. Van de 30 geïdentificeerde gezondheidsrisico’s waren er 15 significant afgenomen, 2 nog in gelijke mate aanwezig en 13 toegenomen.
Effecten op functionele gezondheid en beperkingen
[Tabel 4] laat de veranderingen zien in primaire uitkomstmaten voor de deelnemers van de interventie- en controlegroep, na zes en achttien maanden follow-up. Voor geen van de uitkomstmaten vonden we een statistisch significant verschil tussen de groepen. Geen van de tijd × groep-interacties in het linear mixed model was significant. We zagen enkele bescheiden trends in de tijd voor de gehele deelnemersgroep. Dit betrof verbeteringen op de SF-36, de COOP-WONCA-kaarten en de GARS.
| Functionele gezondheid en beperkingen | Interventien = 320 | Gebruikelijke zorgn = 331 | |
|---|---|---|---|
| SF-36-Lichamelijk (spreiding 0-100) | |||
| baseline, gemiddelde (sd) | 31,8 (10,0) | 31,9 (9,9) | Tijd × groep, F = 1,36, p = 0,26 |
| 6 maanden, gemiddelde (sd) | 31,4 (9,3) | 32,1 (9,4) | |
| 18 maanden, gemiddelde (sd) | 30,7 (9,2) | 32,2 (9,3) | |
| SF-36-Psychisch (spreiding 0-100) | |||
| baseline, gemiddelde (sd) | 44,2 (11,4) | 45,0 (11,3) | Tijd × groep, F = 0,11, p = 0,90 |
| 6 maanden, gemiddelde (sd) | 44,5 (10,5) | 45,4 (10,6) | |
| 18 maanden, gemiddelde (sd) | 43,9 (11,2) | 45,2 (11,2) | |
| ADL & IADL – (GARS, spreiding 18-72) | |||
| baseline, gemiddelde (sd) | 55,5 (9,8) | 56,8 (9,8) | Tijd × groep, F = 0,00, p = 0,98 |
| 18 maanden, gemiddelde (sd) | 51,8 (10,4) | 53,0 (10,5) |
Mortaliteit, institutionalisatie en ziekenhuisopname gedurende 18 maanden
Tijdens de 18 maanden follow-up overleden er 23 personen (6,9%) in de controlegroep en 20 (6,4%) in de interventiegroep. Respectievelijk 39 (11,8%) en 43 (13,4%) personen werden opgenomen in verpleeg- of verzorgingshuizen. We vonden geen statistisch significant verschil tussen de groepen wat betreft tijd tot overlijden en institutionalisatie [tabel 5]. Van de interventiegroep werden 163 personen (50,9%) ten minste eenmaal opgenomen in het ziekenhuis, versus 141 (44,1%) (141/320) uit de controlegroep, maar dit verschil was niet statistisch significant (OR 1,2; 95%-BI 0,9-1,7; p = 0,19). Respectievelijk 107 (32,3%) en 92 (28,8%) personen brachten ten minste eenmaal een acuut bezoek aan het ziekenhuis. Ook dit verschil was niet significant (OR 1,2; 95%-BI 0,9-1,7).
| Hospitalisatie, mortaliteit, institutionalisatie | Interventie n = 331 | % | Gebruikelijke zorg n = 320 | % | Risico | (95%-BI) |
|---|---|---|---|---|---|---|
| Ziekenhuisopname ? 1 | 163 | 49,2 | 141 | 44,1 | 1,23* | (0,91-1,68) |
| Acuut ziekenhuisbezoek ? 1 | 128 | 38,7 | 101 | 31,6 | 1,18* | (0,85-1,65) |
| Tijd tot institutionalisatie | 23 | 6,9 | 20 | 6,3 | 1,04 | (0,07-16,6) |
| Tijd tot overlijden | 39 | 11,8 | 43 | 13,4 | 0,86 | (0,56-1,34) |
Effecten in subgroepen
Zowel bij de intention-to-treatgroep als de volgens protocol behandelde selectie was er sprake van interactie-effecten. Het bleek dat personen met de slechtste zelfgerapporteerde gezondheid (EQ-5D < 55) en personen met reuma uit de interventiegroep een significant hoger risico hadden op ziekenhuisopname, dan de personen uit de controlegroep (respectievelijk OR 2,0; 95%-BI 1,2-3,1; p = 0,005 en OR 4,3; 95%-BI 1,2-15,5; p = 0,028). Ook vonden we een hoger risico op acute ziekenhuisopname voor personen uit de interventiegroep die twee of meer chronische ziekten hadden (OR 1,6; 95%-BI 1,0-2,4; p = 0,03), personen met een arteriële disfunctie (OR 3,0; 95%-BI 1,4-6,5; p = 0,006) en personen met hypertensie (OR 3,1; 95%-BI 1,5-6,3; p = 0,002). We vonden geen verschillen in effecten tussen de verpleegkundigen.
Kwetsbaarheid
Na 18 maanden waren 61 (26,6%) van de deelnemers uit de interventiegroep en 50 (20,5%) van de deelnemers uit de controlegroep niet meer kwetsbaar volgens het door ons gestelde criterium. Dit verschil was niet significant (OR 0,8; 95%-BI 0,5-1,2). Ten slotte bleek dat de PP- en de sensitiviteitsanalyses consistent waren met bovengenoemde resultaten. (Deze gegevens beschrijven we hier niet.)
Beschouwing
We konden niet aantonen dat preventieve huisbezoeken van verpleegkundigen aan kwetsbare ouderen preventieve effecten hadden. Subgroepanalyses lieten zien dat er in de interventiegroep een groter risico was op ziekenhuisopname of acute ziekenhuisbezoeken voor patiënten met een slechtere gezondheid of bepaalde (chronische) aandoeningen.
Sterke en zwakke punten
Het onderzoek had verschillende sterke punten. Ten eerste gaat het hier om een van de grootste preventieve trials binnen dit specifieke onderzoeksgebied. Ten tweede hebben we over een lange follow-upperiode complete gegevens verkregen voor de uitkomstmaten mortaliteit, institutionalisatie en ziekenhuisbezoeken. Ten derde waren de huisartsen geblindeerd voor de groepstoewijzing. Ten slotte hebben we een gestructureerde interventie uitgevoerd, op basis van een gevalideerde multidimensionale geriatrische beoordeling. Vooraf gingen we ervan uit dat dit de kans op positieve interventie-effecten zou vergroten.6 De non-respons op de gezondheidsscreening per post kan een beperkende factor zijn geweest voor de externe validiteit van het onderzoek. De non-responders waren kwetsbaarder en hadden wellicht juist meer baat kunnen hebben bij verpleegkundige ondersteuning. Een aantal factoren heeft mogelijk de interne validiteit verkleind. Zo kan de gebrekkige communicatie tussen de verpleegkundigen en de huisartsen een reden zijn geweest voor het uitblijven van preventieve effecten. Ook is er bij een deel van de interventiegroep geen sprake van een interventie (RAI-HC-afname en huisbezoeken; 16%). Ten derde was de frequentie van de huisbezoeken bescheiden en wellicht niet hoog genoeg om preventieve effecten teweeg te brengen. Door een regionaal vergoedingsbeleid waren er voor ons onderzoek helaas slechts vier huisbezoeken per jaar toegestaan. Een recente meta-analyse kon het eerder gevonden belang van bezoekfrequentie echter niet bevestigen.10 Ten vierde is de kwaliteit van de geleverde interventie enigszins onzeker, aangezien we deze niet systematisch gemeten hebben. Een uitgebreidere procesevaluatie zou ons beter in staat hebben gesteld de bevindingen in dit kader te interpreteren. Een andere beperking zou ten slotte kunnen zijn dat sommige huisartsen niet meer geblindeerd waren voor de groepstoewijzing wanneer een verpleegkundige besloot de huisarts te raadplegen over een van de deelnemers. We achten het echter niet aannemelijk dat dit de resultaten sterk zal hebben beïnvloed.
Verklarende mechanismen
Zijn huisbezoeken door verpleegkundigen ineffectief? De afwezigheid van een preventief effect kunnen we toeschrijven aan verschillende oorzaken. Allereerst was de interventie zoals eerder gezegd niet geïntegreerd met de huisartsenzorg. Communicatie van de zorgplannen met de huisarts zou de implementatie van de diverse adviezen versterkt kunnen hebben, bijvoorbeeld doordat de huisarts het belang hiervan tijdens consultaties van interventiepatiënten zou kunnen benadrukken. Hoewel sommige onderzoeken met een opzichzelfstaande verpleegkundige interventie gunstige effecten lieten zien,6 toont een recente review over management van ziekten met complexe zorgbehoeften het belang aan van een geïntegreerd of samenwerkingsmodel.27 Ten tweede hebben we wellicht niet de groep deelnemers geselecteerd die we beoogden. Hoewel we een kwetsbare populatie hebben geselecteerd, bleek dat velen relatief goed functioneerden en na verloop van tijd zelfs verbeterden. Anderzijds laat een recente meta-analyse meer preventieve effecten zien bij niet-kwetsbare ouderen.10 Ook zouden de uitkomstmaten wellicht niet gevoelig genoeg zijn geweest om veranderingen op te pikken. Ten derde kan de follow-upperiode van achttien maanden te kort zijn geweest om langetermijneffecten aan te tonen. Uit een onderzoek met een follow-up van drie jaar bleek bijvoorbeeld dat er pas tijdens het tweede deel van het onderzoek een afname in ziekenhuisopnamen zichtbaar werd.29 Ten vierde hebben we de bereidheid van ouderen overschat om preventieve activiteiten te ondernemen. Hierdoor hebben we weinig geïnvesteerd in training van overredingstechnieken die de verpleegkundigen zouden kunnen toepassen. Ten slotte kunnen de preventieve huisbezoeken en de vervolgacties door wijkverpleegkundigen simpelweg niet substantieel genoeg en te vrijblijvend zijn geweest. Daarbij bleek dat patiënten diverse adviezen niet oppikten. Zo namen de interventiepatiënten nauwelijks deel aan de speciaal ingestelde kracht- en balanscursussen en hielden ze ook consultatie van het incontinentieteam af. Ook kregen de verpleegkundigen geen ondersteuning van een multidisciplinair expertteam en was er maar beperkt aandacht voor zelfmanagement, hetgeen de bedenkers van het chronische zorgmodel wel aanbevelen.
Meer ziekenhuisopnamen
Een verklaring voor het verhoogde risico op ziekenhuisopname en acuut ziekenhuisbezoek bij sommige subgroepen uit de interventiegroep kunnen we mogelijk vinden in een verhoogde alertheid van de participanten op behandelbare gezondheidszaken. Deze werd mogelijk bevorderd door de verpleegkundigen na de verpleegkundige beoordeling. De hospitalisatiecijfers uit ons onderzoek waren vergelijkbaar met die van andere gerapporteerde onderzoeken onder kwetsbare ouderen.56
Kosten
Ziekenhuisopnamen blijken belangrijke kostenposten te zijn in economische evaluaties van poliklinische onderzoeken. Deze lagen voor de interventiegroep iets hoger. Als we ook de kosten voor de verpleegkundige en de implementatiekosten van de interventiegroep meerekenen, zal de kosteneffectiviteit negatief zijn.
Toekomstig onderzoek
Meer kennis over de prognostische waarde van gemakkelijk te meten kwetsbaarheidsindicatoren in de eerstelijnszorg kan bijdragen aan gerichte interventies bij specifieke groepen. Ook moet men de zoektocht naar effectieve interventies voor kwetsbare ouderen voortzetten. Hierbij kan men onderdelen van het ‘chronischezorgmodel’ strikter toepassen, bijvoorbeeld de coördinatie en monitoring door verpleegkundigen, afstemming tussen verpleegkundigen en huisartsen, raadpleging van een multidisciplinair expertteam, motivatie en empowerment van cliënten voor zelfmanagement en preventieve activiteiten – gecombineerd met een gedegen procesevaluatie. Ten slotte zou een verdere verkenning van de subjectieve zorgbehoeften kunnen zorgen voor een betere aansluiting op het perspectief van de patiënt.
Conclusie
In dit onderzoek konden we niet aantonen dat er een preventief effect uitgaat van preventieve huisbezoeken aan kwetsbare ouderen door verpleegkundigen in de eerstelijnszorg.
Reacties
Er zijn nog geen reacties.