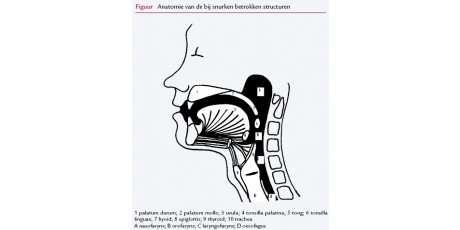
Inleiding
Snurken komt bij kinderen vaak voor. In een onderzoek bij 1800 kinderen in het eerste levensjaar bleek 20% in de eerste 2 maanden te snurken; dit percentage liep op tot 35% in de 10e tot 12e maand.1 In een ander onderzoek bij kinderen van 1 tot 4 jaar snurkte bijna 8%. Snurken met slaapklachten kwam bij 0,9% voor.2 Daarnaast varieert de frequentie binnen de leeftijdsgroepen. Snurken komt vaker voor bij peuters dan bij basisschoolkinderen. De incidentie bij de huisarts is onduidelijk, omdat snurken waarschijnlijk onder verschillende ICPC-codes wordt geregistreerd. Een deel van de snurkende kinderen zou aan het obstructieve slaapapneusyndroom (OSAS) lijden.3
Achtergrond
Definitie
Snurken is een inspiratoir geluid dat wordt geproduceerd door de vibratie van het zachte weefsel van de bovenste luchtwegenwanden gedurende de slaap.4 De criteria en definitie van snurken zijn overigens niet eenduidig.5 Snurken is een van de verschijnselen van de ‘slaapgerelateerde ademhalingsproblemen’(sleep disordered breathing).
Etiologie
‘Sleep disordered breathing’ (SBD) omvat een grote verzameling verschijnselen, variërend van primair snurken tot het obstructieve slaapapneusyndroom (OSAS).24 Primair snurken geeft geen veranderingen in het slaappatroon en in de zuurstofsaturatie, maar deze worden bij OSAS wel beïnvloed.6 Snurken bestaat in een milde, matige en ernstige vorm. Onder mild snurken valt: niet elke nacht snurken en het niet verstoren van de nachtrust van anderen. Bij matig snurken is er sprake van elke nacht snurken en het soms verstoren van de nachtrust van anderen. Bij ernstig snurken is er sprake van elke nacht snurken en het verstoren van de nachtrust van anderen, zodat broertjes of zusjes op een andere kamer moeten slapen.4 Snurken wordt als een risicofactor gezien voor onder andere failure to thrive en mentale retardatie door lage zuurstofsaturatie en hypercapnie.7 Het snurkgeluid ontstaat door vibratie van mucosaal weefsel door absolute of relatieve ademwegobstructie. Deze obstructie kan plaatsvinden in de neus, nasofarynx, orofarynx, hypofarynx, larynx of zelfs trachea. Wanneer de orofaryngeale diameter kleiner wordt neemt de stroomsnelheid toe, met meer kans op vibratie van de omliggende weefsels. De bovenste luchtwegen van de nasofarynx tot de hypofarynx kunnen collaberen. De etiologie van SBD is multifactorieel: een geheel van anatomische en neurologische factoren en onderliggende genetische predispositie.8 Snurken kan vele oorzaken hebben, zoals vergrote tonsillen en/of het adenoïd, nasale obstructie, obesitas, craniofaciale afwijkingen en neurologische aandoeningen.47 Bij kinderen wordt snurken doorgaans veroorzaakt door een hypertrofisch adenoïd.5 Toegenomen weerstand in de neus, zoals bij allergische rhinitis of bij septumdeviatie, kan leiden tot het ademen met open mond. Secundaire hypertrofie van de tonsillen kan weer worden uitgelokt door irritatie van de kamerlucht bij het ademen met open mond.4 Er is een duidelijk positieve relatie tussen snurken bij kinderen en rookgedrag van ouders, atopie en bovenste luchtweginfecties. OSAS kan zich bij kinderen zeer divers presenteren. Wanneer hevig snurken gepaard gaat met ademstops, bemoeilijkte ademhaling, enuresis en onrustig slapen moet de huisarts ook aan OSAS denken. Wanneer er naast snurken klachten zijn als verminderd cognitief functioneren, eet- en slikproblemen en groeivertraging, moet hij OSAS nadrukkelijk in de differentiaaldiagnose betrekken.9 Epidemiologische onderzoeken leggen ook een mogelijk verband tussen OSAS en wiegendood, maar dit is niet geheel duidelijk.3 Er is wel een significant verband gevonden tussen een verstoorde slaap bij snurkende kinderen en de geestelijke ontwikkeling enerzijds en het rookgedrag van de ouders anderzijds.10 De onderzoeksgroep betrof kinderen zonder OSAS van gemiddeld 8 maanden.
Diagnostiek
De huisarts informeert naar de duur van het snurken, de heftigheid en ademstops. Verder komen aan de orde: slaaphouding, onrustig slapen, klachten over moeheid, leerproblemen, mondademhaling en spraakproblemen. Hij kan ook een mogelijk failure to thrive (dus ‘kwakkelende’ kinderen) anamnestisch uitvragen. Het lichamelijk onderzoek bestaat uit zorgvuldig onderzoek van het kno-gebied. Bij inspectie ziet de huisarts of het kind door zijn mond ademt. Vervolgens onderzoekt hij de tong, tonsillen en palatum, de neus en het neusslijmvlies. Hij beoordeelt of er sprake is van hypertrofische conchae, hyperreactief neusslijmvlies of deviatie van het neusseptum. Daarnaast besteedt hij aandacht aan de anatomie van de mandibula en kijkt of er orthodontische problemen zijn. De kno-arts stelt de diagnose OSAS bij kinderen op basis van anamnese (snurken en andere, eerdergenoemde klachten) en bevindingen bij het kno-onderzoek. Meestal wordt geen aanvullend onderzoek (bijvoorbeeld polysomnografie) verricht omdat dit in de praktijk moeilijk uitvoerbaar is.
Veelgebruikte behandelingen
Zeer storend snurken kan op zichzelf al een reden zijn om te verwijzen naar de kno-arts. Het vermoeden van OSAS (snurken gecombineerd met eerdergenoemde verschijnselen) is eveneens een indicatie voor verwijzing. Adenotonsillectomie (ATE) is de meest toegepaste behandeling voor primair snurken. Een zeer groot deel van de kinderen reageert hier goed op. Ook bij OSAS wordt ATE vaak toegepast en dat is bij 70 tot 80% afdoende.9 Intranasale corticosteroïden verlichten het snurken. De huisarts kan overwegen deze korte tijd voor te schrijven wanneer het kind wacht op een eventuele ATE.7 Allergieën behandelt hij zo mogelijk gericht. Stoppen met roken in huis door de ouders is daarbij vanzelfsprekend. Bij ernstige OSAS wordt bij kinderen soms ook CPAP (continue positieve luchtdruk) toegepast.9 Tot slot behoort een orale applicatie om de kaakpositie in anterieure richting te brengen nog tot de mogelijkheden. De non-compliance van het dragen van de orale applicatie is echter hoog.
Methode
Wij zochten in Pubmed naar (systematische) reviews en gecontroleerd onderzoek met de zoektermen ‘snoring’ en ‘obstructive sleep apnea’ met de beperking dat ‘kinderen’ tot de onderzoeksgroep behoorden. We vonden ook drie Cochrane reviews111213, een CBO-richtlijn14 en een tweetal evidence-based richtlijnen.1516
Klinische vragen
Hoe vaak is het klinische vermoeden op OSAS bij snurkende kinderen terecht?
In een niet-gerandomiseerd onderzoek werden 58 kinderen (3 tot 10 jaar) ingesloten.17 Bij deze kinderen werd op klinische gronden (snurken en/of ademstops en/of mondademhaling en/of een onrustige slaap) de diagnose OSAS vermoed. Bij 27 kinderen (47%) werd de diagnose OSAS bevestigd, terwijl bij 31 kinderen (53%) primair snurken werd vastgesteld.
Wat is de meest effectieve therapie bij primair snurkende kinderen?
In het bovengenoemde onderzoek werden de 31 kinderen met primair snurken (na polysomnografisch onderzoek) gevolgd zonder verdere interventie.17 Na 6 maanden werd opnieuw polysomnografisch onderzoek gedaan. Bij 15 kinderen waren de klachten nog aanwezig, terwijl deze bij 16 kinderen waren verminderd. We vonden geen gerandomiseerd onderzoek naar het effect van ATE op primair snurken. De drie evidence-based richtlijnen concludeerden dat op basis van consensus ATE bij kinderen met primair snurken de meest effectieve benadering is.141516 Een Cochrane review beschreef de behandeling met intranasale corticosteroïden bij adenoïdhypertrofie.11 Er werden vijf RCT’s geïncludeerd. Vier RCT’s gaven een significante verbetering. Een vijfde RCT liet geen significante verbetering zien. De eindmaten waren verschillend, zodat er niet kon worden gepoold. De observatieduur was vier tot acht weken.
Wat is de meest effectieve behandeling van OSAS?
In een systematisch literatuuronderzoek werden de behandelingsopties bij kinderen met OSAS geëvalueerd.7 Het aantal kwalitatief goede onderzoeken was echter beperkt. Intranasale steroïden waren effectief. Een 6 weken durend onderzoek (n = 25) vergeleek fluticason-neusspray met placebo. De apneu-hypopneu-index (AHI) in de interventiegroep zakte van 10,7 naar 5,7, terwijl de AHI in de controlegroep juist toenam van 11,0 tot 13,2. Het verschil was significant (p = 0,04). Uit de follow-up bleek dat bij 45% van de interventiegroep en bij 75% van de controlegroep alsnog ATE moest worden verricht. In een RCT (n = 23) werd ATE vergeleken met laserbehandeling.712 De afname van de RDI (respiratory disturbance index) was met laser 5,6; met ATE was dit 6,6 (niet significant). In het systematische literatuuronderzoek werd één onderzoek (RCT, n = 26) gerapporteerd dat CPAP vergeleek met ATE. Bij beide groepen daalde de AHI van 27 tot 3.7 Een Cochrane review beschreef de effectiviteit van orale hulpstukken.13 Hieruit bleek dat er geen goede onderzoeken waren om een betrouwbare conclusie te trekken. In de drie gevonden richtlijnen wordt dan ook, op basis van consensus, geconcludeerd dat ATE bij snurkende kinderen met OSAS een effectieve, en vooral praktisch toepasbare, benadering is.141516
Conclusie
Voor de huisarts is het van belang dat hij een onderscheid kan maken tussen primair, onschuldig snurken en OSAS. Hij dient dan met name te letten op de ernst van het snurken en bijkomende verschijnselen, zowel overdag als ’s nachts. Wanneer het snurken niet erg storend voor de omgeving is en er geen sprake is van bijkomende verschijnselen volstaat uitleg en geruststelling. Het beperken van roken door de ouders en het behandelen van allergieën zijn voor de hand liggende maatregelen. Wanneer de klacht hardnekkig is, kan hij bij primair snurken een verwijzing naar de kno-arts voor ATE overwegen. Zijn er wel bijkomende verschijnselen dan dient hij ook OSAS te overwegen. ATE is dan de meest toegepaste en effectieve behandeling. Intranasale corticosteroïden kunnen een tijdelijke verbetering geven.
Deze bijdrage in de serie ´Kleine kwalen´ is gepubliceerd in het boek Kleine kwalen bij kinderen onder redactie van J.A.H. Eekhof, A. Knuistingh Neven en W. Opstelten, 2e druk. Maarssen: Elsevier Gezondheidszorg, 2009. Publicatie in Huisarts en Wetenschap gebeurt met toestemming van de uitgever.
Reacties
Er zijn nog geen reacties.