Samenvatting
Herremans M, Roelfsema JH, Pinelli E, Kaan JA, Meijer P, Kortbeek LM. Cutane leishmaniasis als souvenir uit Timboektoe. Huisarts Wet 2009;52(11):549-53. Met het toenemende internationale reisverkeer krijgen artsen in Nederland steeds meer te maken met cutane leishmaniasis (CL) als importziekte. In dit artikel geven we inzicht in het belang van CL als importziekte in Nederland. Het risico op import van CL lichten we toe aan de hand van een bezoek van vier Nederlandse reizigers, onder wie twee artsen, aan een muziekfestival in Timboektoe (Mali, West-Afrika). We beschrijven de diagnostiek, het beloop en de behandeling.
De kern
- Cutane leishmaniasis beschouwt men in Nederland uitsluitend als een importziekte die wordt overgebracht door de beet van geïnfecteerde zandvliegjes.
- Door toenemend internationaal reisverkeer en uitzending van militairen naar endemische gebieden neemt het aantal patiënten in Nederland toe. Het exacte aantal is echter onbekend.
- Het direct aantonen van de parasieten in materiaal uit de huidafwijking met behulp van microscopie of moleculaire technieken is de aangewezen methode om de diagnose te stellen.
- Cutane leishmaniasis is een zelflimiterende aandoening, maar behandeling is meestal wenselijk om verdere littekenvorming te beperken. Bij de mucocutane vormen is behandeling altijd noodzakelijk.
- Bij vermoeden van cutane leishmaniasis kan de huisarts het best doorverwijzen naar een dermatoloog voor een correcte bioptafname en de juiste behandelingskeuze.
Inleiding
Timboektoe (Mali, West-Afrika) was in het verleden een belangrijke stad op de handelsroutes tussen Zuid-Marokko en de Sahel, waar goederen werden overgeladen van de kameelkaravanen op de schepen in de haven. Daarnaast was Timboektoe een belangrijk centrum van islamitische geleerdheid. De combinatie van grote rijkdom en onbereikbaarheid voor christelijke reizigers gaven de stadsnaam in het westen een mythologische klank. De naam is nog steeds symbolisch voor een verafgelegen en nauwelijks te bereiken plaats. Tegenwoordig vormt toerisme de belangrijkste inkomstenbron van de stad. Sinds een aantal jaren vindt in de maand januari vlak buiten Timboektoe het muzikale Festival au Désert plaats, waar honderden westerse toeristen op afkomen. Ook in de rest van het jaar komen toeristen naar Timboektoe. In deze stad begint het verhaal over vier Nederlandse reizigers die begin januari 2003 het Festival au Désert bezochten en met een onverwacht souvenir naar Nederland terugkeerden.
Ziektegeschiedenissen
Patiënt 1
Na terugkomst in Nederland begin februari ontwikkelt de eerste reiziger, een vrouw van 54 jaar, een aantal blaasjes op haar elleboog (figuur 1a). De huidafwijkingen zijn niet pijnlijk en breiden zich ook niet verder uit. Na korstvorming ontwikkelen zich opnieuw blaasjes eronder. Wegens de afwezigheid van begrenzing door een dermatoom en omdat de vrouw geen last heeft van pijn verwerpt men de diagnose gordelroos. Uit een door de huidarts afgenomen huidbiopt stelt men met behulp van moleculaire diagnostiek een Leishmania major-infectie vast (RIVM). De patiënte wordt gedurende zes weken oraal behandeld met itraconazol-capsules waarop de laesies vrij snel indrogen. Wel is er sprake van beperkte littekenvorming (figuur 1b).
Patiënt 2
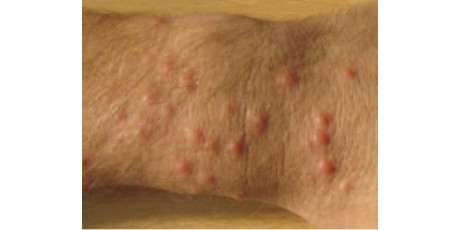
Bij de echtgenoot van patiënt 1, een man van 54 jaar, ontwikkelen zich een week later twee papels halverwege de onderarm en pols, en in de nabijheid van de distale laesie ontstaat een kleinere satellietlaesie (figuur 2a en b). Ook deze patiënt heeft geen last van pijn of jeuk. De dermatoloog neemt een huidponsbiopsie uit de rand van de proximale laesie. De microscopie laat de kenmerkende Leishman-bodies (amastigoten) zien, die passen bij cutane leishmaniasis (figuur 2c). De behandeling van patiënt 2 bestaat in eerste instantie uit eenmalige bevriezing met stikstof (cryotherapie), waarbij blaarvorming optreedt, gevolgd door negen keer intralaesionaal inspuiten met natriumstibogluconaat. De huidlaesies verslechteren en infecteren aanvankelijk en er treedt een satellietlaesie op. Uit de wonden kweekt men Staphylococcus aureus (figuur 2d). Deze bestrijdt men met antibiotica, waarna men de behandeling vervolgt met drie pulskuren itraconazol-capsules. Daarbij wisselt men telkens één week orale medicatie af met drie behandelingsvrije weken. Hierna worden de laesies steeds rustiger. Na de uiteindelijke genezing resteren twee ronde littekentjes met een dunne huid en rode verkleuring van 2 cm doorsnee en een littekentje van de satellietlaesie (figuur 2e).
Patiënt 3
Patiënt 2 informeert bij zijn reisgenoten, een bevriende huisarts van 55 jaar en zijn vrouw of deze vergelijkbare klachten hebben. Patiënt 3 vertelt dat hij een pustel op zijn rechteronderarm heeft en gaat begin maart naar een huidarts. Zijn vrouw heeft geen vergelijkbare klachten. Dit keer maakt men een uitstrijkpreparaat van het wondvocht, waarin men microscopisch Leishman-bodies aantreft (figuur 3a). Als behandeling bevriest men de afwijking eenmaal, waarna een blaar van 3 bij 5 cm ontstaat. De behandeling bestaat daarna uit drie pulskuren met itraconazol. Uiteindelijk blijft een 3 bij 5 cm groot litteken achter, met een droge, roodverkleurde huid (figuur 3b).
Bespreking
Leishmaniasis is een tropische ziekte die zich afhankelijk van de infecterende variant van de Leishmania-parasiet in verschillende vormen (cutaan, mucocutaan en visceraal) kan manifesteren. Cutane leishmaniasis (CL) presenteert zich als een niet-genezend ulcus. Een ernstige variant van de cutane vorm is de mucocutane leishmaniasis, die door bepaalde Leishmania-soorten wordt veroorzaakt. Hierbij worden de slijmvliezen aangetast, maar ook het onderliggende weefsel, inclusief kraakbeen en bot. Deze laatste vorm komt alleen voor in Latijns-Amerika en treft men in Nederland slechts enkele malen per jaar aan bij reizigers en immigranten uit deze regio’s, vooral uit Suriname.4 Viscerale leishmaniasis is een ernstig ziektebeeld met koorts, lymfklierzwellingen, hepatosplenomegalie en pancytopenie. CL wordt vooral veroorzaakt door Leishmania major, L. tropica, L. mexicana en L. brasiliensis. De invasieve, eencellige parasieten behoren tot de groep van flagellaten. Leishmania-promastigoten worden overgebracht door zandvliegen. Dit zijn kleine mugjes die wereldwijd voorkomen. Ze zijn zo klein - 2 tot 4 mm - dat men hun nauwelijks voelbare beet meestal niet eens opmerkt (figuur 4). De zandvliegen zijn vooral actief wanneer het begint te schemeren. Er zijn veel verschillende soorten zandvliegen, die lang niet allemaal als vector kunnen dienen. CL treffen we aan in grote delen van de wereld, ook in niet-tropische gebieden (figuur 5). CL komt voor in het westen vanaf Marokko, West-Afrika en Spanje tot in het oosten (Noordwest-India), en in het noorden van Centraal-Azië tot in het zuiden (Kenia), maar ook in Zuid-Europa rondom de gehele Middellandse Zee. In Noord- en Zuid-Amerika komt CL voor vanaf Zuid-Texas tot in Noord-Argentinië. Wereldwijd neemt het aantal CL-gevallen toe.2 Zandvliegen die Leishmania kunnen overbrengen komen voor zover bekend in Nederland niet voor en daarom beschouwt men leishmaniasis in ons land uitsluitend als een importziekte. De incidentie van CL is de afgelopen decennia toegenomen, waardoor Nederlandse artsen vaker met deze ziekte te maken krijgen.1 Er is geen goed zicht op het werkelijke aantal CL-patiënten in Nederland. Een speciale risicogroep vormen militairen die voor oefening of uitzending in endemische gebieden terechtkomen (figuur 6). Vanwege een aantal uitbraken onder Nederlandse militairen tijdens missies in Irak en Afghanistan is de aandacht voor deze ziekte verder toegenomen.
Klinisch beeld
De promastigoten ontwikkelen zich tot amastigoten (Leishman-bodies) en bij de cutane vorm van leishmaniasis leidt dit in de acute fase tot een niet-pijnlijke papel of nodulus op de plek waar de zandvlieg heeft gebeten, soms met een klein blaasje met sereus vocht. In de loop van vier tot twaalf weken neemt de laesie in diameter toe, waarna korstvorming plaatsvindt die vaak gepaard gaat met een seropurulente afscheiding, en kan de laesie gaan ulcereren (niet-acute fase). CL geneest gewoonlijk vanzelf binnen één tot achttien maanden, ook zonder behandeling, maar kan wel aanzienlijke schade veroorzaken. De langdurig bestaande ulcera kunnen voor een uitgebreide littekenvorming zorgen. De aangedane huid bevindt zich meestal op het hoofd (aangezicht), de armen, handen en benen, op de plekken waar de zandvliegen hebben gestoken. Er kunnen ook secundaire infecties van de wond optreden.3
Belang voor Nederland
Hoe vaak men in Nederland de diagnose CL stelt is niet exact bekend, maar jaarlijks stelt men de diagnose in pathologische laboratoria (PALGA) bij zeker dertig patiënten via afname van huidbiopten. Men heeft een toename geconstateerd in het aantal gevallen van CL in Nederland dat was geïmporteerd vanuit Zuid- en Midden-Amerika.15 Daarnaast rapporteert men verschillende importgevallen vanuit het Middellandse Zeegebied, vooral uit Spanje, Portugal, Frankrijk en Italië.3467 Een specifieke risicogroep voor het oplopen van CL vormen Nederlandse militairen die voor oefening (Belize, Frans Guyana, Suriname) of uitzending (Irak, Afghanistan) in endemische gebieden terechtkomen. Men heeft verschillende epidemieën beschreven onder Nederlandse militairen, waarvan de grootste in Afghanistan plaatsvond.89 Vele tienduizenden Nederlanders lopen jaarlijks theoretisch een kans geïnfecteerd te raken.3 Er is ongetwijfeld sprake van onderrapportage van CL, gezien de tendens tot spontane genezing.
Diagnostiek
De diagnose CL stelt men meestal door de parasiet direct microscopisch aan te tonen in materiaal uit de huidafwijking, zoals de ulcusrand (niet de ulcusbodem). In vroege huidafwijkingen kan men de parasieten vaak gemakkelijk microscopisch aantonen met behulp van giemsakleuring. Het is mogelijk de parasieten te kweken, maar dit kan een aantal weken duren. Er is een speciaal kweekmedium nodig dat niet in alle laboratoria voorhanden is. Bovendien treedt hierbij geregeld bacteriële contaminatie op. Daarom gebruikt men steeds vaker moleculaire technieken met een grote gevoeligheid als belangrijke aanvulling bij Leishmania-diagnostiek.10 Als de polymerasekettingreactie positief is, kan men het product daarvan verder typeren. Typering op speciesniveau kan van belang zijn voor de juiste behandelingskeuze. Serologie is bij CL minder gevoelig, zeker in de eerste fase van de ziekte, omdat de antistofrespons niet (meteen) op gang komt door de vaak lokale infectie. Bij vermoeden van CL is het raadzaam de patiënt naar een dermatoloog te verwijzen voor eventuele bioptafname en verdere behandeling. Bovendien kan het letsel klinisch veel gelijkenis tonen met bijvoorbeeld andere insectenbeetreacties, folliculitiden, (myco)bacteriële infecties en huidmaligniteiten. In het acute stadium kan men de diagnose CL door middel van microscopie eenvoudig bevestigen. De vraag of men moet behandelen en de keuze tussen de verschillende behandelingsmethoden blijven een punt van discussie. Als men voor behandeling kiest, is de keuze van de behandelingsmethode mede afhankelijk van de klinische vorm (cutaan, mucocutaan, visceraal), maar ook van de uitgebreidheid van de laesies, de lymfogene verspreiding, de lokalisatie en het onderliggend lijden, zoals hiv of andere immuunstoornissen. Ook de dermatoloog moet soms raad vragen bij een expert op dit gebied. Bij de viscerale en mucocutane presentaties van Leishmania is een agressievere behandeling geïndiceerd. Voor het typeren van Leishmania bestaan aanvullende moleculaire technieken. In de casus is alleen moleculaire diagnostiek verricht bij patiënt 1, bij wie men L. major aantoonde. In West-Afrika komen naast L. major ook L. tropica, L. infantum en L. donovani voor.14
Behandeling
Omdat CL spontaan geneest kan men afwachten, maar behandeling kan wel gewenst zijn omdat na genezing op vaak zichtbare huiddelen cosmetisch storende littekens achterblijven.11 Lokale behandeling van de huidlaesie kan bestaan uit curettage, chirurgie, cryotherapie of injecties met antimoonpreparaten in de aangedane huid. Soms combineert men injecties met cryotherapie. Ook bij deze behandelingen kunnen echter altijd nog ontsierende littekens ontstaan, zoals te zien is bij de beschreven patiënten. De genoemde behandelingen zijn echter geen van alle systematisch onderzocht. Een van de standaardmedicamenten voor CL-infecties is natriumstibogluconaat, een organisch derivaat van antimoon. Dit middel kan intraveneus, intramusculair of intralaesionaal worden toegediend. Een nadeel van behandeling met antimoonpreparaten is dat ze ernstige bijwerkingen kunnen hebben, zoals cardiotoxiciteit. Bovendien neemt de resistentie van de parasiet tegen antimoon toe. Andere geneesmiddelen voor de behandeling van Leishmania, zoals itraconazol, ketoconazol en miltefosine, zijn minder toxisch. Dat heeft als groot voordeel dat men naast lokale behandeling ook orale toediening kan toepassen.81213 Omdat niet alle Leishmania-soorten even gevoelig zijn voor de verschillende behandelingen, kan typering met een moleculaire methode soms nuttig zijn. Cryotherapie is vooral geschikt voor acute (recente) gelokaliseerde vormen van CL. Behandeling met cryotherapie past men ook veelvuldig toe als aanvulling of alternatief voor behandeling met natriumstibogluconaat. Meestal is er bij infecties met L. major sprake van een snelle en spontane genezing: 60% binnen een halfjaar. Deze stam reageert over het algemeen goed op behandeling met itraconazol en bij alle drie patiënten leek deze behandeling ook succesvol. Natriumstibogluconaat, de behandeling waarmee men bij patiënt 2 begon, was duidelijk minder effectief dan itraconazol, wat een goed alternatief voor natriumstibogluconaat leek te zijn. Het is echter de vraag of behandeling met itraconazol effectief is geweest, omdat spontane genezing meestal ook binnen deze termijn kan optreden.
Conclusie
De afgelopen jaren lijkt het aantal importgevallen van CL in Nederland toe te nemen. Deze toename is voor een aanzienlijk deel mede veroorzaakt door gevallen onder uitgezonden militairen naar Belize en Afghanistan, maar ook reizigers naar endemische gebieden vormen een belangrijke risicogroep.8 Nederlandse artsen zullen steeds vaker te maken krijgen met CL. Ondanks deze toename in het aantal gevonden CL-patiënten is er waarschijnlijk sprake van onderrapportage en zal men lang niet alle CL-gevallen kunnen opsporen.1 Het stellen van de diagnose in de hier beschreven gevallen is mogelijk bespoedigd doordat patiënten 2 en 3 respectievelijk arts-microbioloog en huisarts waren. Er bestaat geen vaccin tegen of chemoprofylaxe voor het voorkomen van CL. Men kan zich alleen beschermen door te voorkomen dat men gebeten wordt door de geïnfecteerde zandvliegen (door het dragen van beschermende kleding en het gebruik van insectenwerende middelen).
Reacties
Er zijn nog geen reacties.