Samenvatting
Van Hout HPJ, Vernooij-Dassen MJFJ, Hoefnagels WHL, Kuin Y, Stalman WAB, Moons KGM, Grol RPTM. De diagnostische waarde van de aanbevelingen uit de NHG-Standaard Dementie. Huisarts Wet 2003;46(13):740-5. Doel Het evalueren van de bijdrage van de aanbevelingen uit de NHG-Standaard Dementie en andere determinanten aan de trefzekerheid van de diagnostiek van de huisarts bij patiënten bij wie hij aan dementie denkt. Methode In een prospectief onderzoek werd het diagnostische handelen van 64 huisartsen bij 107 oudere patiënten bij wie zij een dementie vermoedden vergeleken met de diagnoses van een geheugenpolikliniek. Resultaten De positief en negatief voorspellende waarden van de diagnose van de huisarts waren 0,8 respectievelijk 0,7. De aanof afwezigheid van dementie werd voorspeld door beperkingen in de activiteiten van het dagelijks leven (ADL), het aantal jaren sinds de symptomen begonnen en de aanwezigheid van somatische comorbiditeit. Een juiste diagnose was tevens gerelateerd aan een huisbezoek en een heteroanamnese. Conclusie De diagnostische trefzekerheid van de huisartsen was redelijk. ADL-afhankelijkheid bleek een betere voorspeller voor dementie dan cognitieve stoornissen. Aanwezigheid van somatische comorbiditeit verlaagde de diagnostische trefzekerheid. Een huisbezoek afleggen en inlichtingen inwinnen bij een familielid droegen bij tot een betere diagnose.
Inleiding
Huisartsen zijn gewoonlijk de eersten binnen de gezondheidszorg die contact hebben met ouderen met dementiesymptomen, en zijn vaak de enige artsen die betrokken zijn bij de diagnose. Het staat ter discussie of huisartsen patiënten bij wie zij een dementie vermoeden, zelf zouden moeten diagnosticeren of dat specialistische diagnostiek vereist is voor een trefzekere diagnose. Eerdere onderzoeken rapporteerden een matige herkenning van dementie door huisartsen.123 Indien de huisarts tevens naar de aard van de dementie wordt gevraagd zoals de ziekte van Alzheimer of vasculaire dementie, is de trefzekerheid laag.4 De NHG-Standaard Dementie is een belangrijk hulpmiddel voor huisartsen bij de diagnostiek.5 In dit nummer van H&W verschijnt een herziene versie van de NHG-Standaard (pagina 754). Het is niet zo duidelijk welke factoren de trefzekerheid van huisartsen beïnvloeden. Sommige auteurs beweren dat de continuïteit van zorg, kenmerkend voor huisartsgeneeskunde, een belangrijk middel is om cognitieve en gedragsveranderingen waar te nemen bij hun patiënten.6 Dit wordt ondersteund door de bevinding dat een groter aantal contacten positief is gerelateerd aan een hogere detectie van dementie door huisartsen.1 Ernstiger stadia van dementie worden eveneens beter herkend.137 Uit een ongecontroleerd diagnostisch interventieonderzoek bleek dat de deelnemende huisartsen na toepassing van de mini-mental state examination (MMSE) en een interview met een goede bekende van de patiënt een substantieel deel van de diagnoses herzagen.8 Dit leek een positieve invloed te hebben op de trefzekerheid. Helaas werden de huisartsdiagnoses niet vergeleken met een referentiestandaard. Hoewel huisartsen in het algemeen terughoudend zijn om de diagnose dementie te stellen,9 is een vroege en trefzekere diagnose belangrijk. Een diagnose kan voor zowel patiënt als familieleden veel duidelijkheid scheppen over de ernst van de aandoening en de reden van het veranderde gedrag. Bovendien kunnen patiënten en familieleden gezien het progressieve beloop van de aandoening zich dan voorbereiden op het toekomstige zorgtraject en kan er steun worden ingezet voor de vaak zwaar belaste mantelzorgers.10 Daarnaast zullen sommige Alzheimerpatiënten kunnen profiteren van de anticholinesteraseremmers.11 Het is zinvol te onderzoeken of de aanbevelingen uit een diagnostische richtlijn zoals de NHG-Standaard bijdragen aan een hogere diagnostische trefzekerheid. We gingen na in hoeverre de aanbevelingen van de oude NHG-Standaard Dementie en andere determinanten bijdragen aan de trefzekerheid van de diagnostiek bij patiënten bij wie de huisarts aan dementie denkt.
Wat is bekend?
- Er is discussie over of huisartsen patiënten bij wie zij dementie vermoeden zelf zouden moeten diagnosticeren of dat specialistische diagnostiek vereist is voor een trefzekere diagnose.
- Eerdere onderzoeken rapporteerden een matige herkenning van dementie door huisartsen.
- Er is niet veel bekend over welke factoren de trefzekerheid van huisartsen beïnvloeden.
Wat is nieuw?
- ADL-beperkingen en de duur van de symptomen zijn belangrijke voorspellers voor de diagnostische trefzekerheid van de huisarts.
- Somatische comorbiditeit verlaagt de diagnostische trefzekerheid van de huisarts.
- Een huisbezoek en het inwinnen van informatie bij een bekende van de patiënt dragen bij tot een betere diagnose.
- Het is niet vanzelfsprekend dat het toepassen van een groter aantal diagnostische richtlijnen uit de NHG-Standaard Dementie leidt tot grotere diagnostische trefzekerheid.
Methode
Patiënten en methode
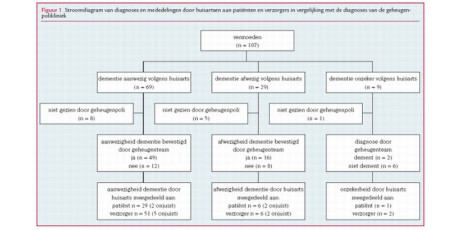
Wij benaderden alle huisartsen in de regio Arnhem-Nijmegen om deel te nemen aan een onderzoek waarin we de diagnostische trefzekerheid tussen huisartsen en een geheugenpolikliniek vergeleken bij potentiële nieuwe gevallen van dementie. Vierenzestig van de 250 huisartsen participeerden. De belangrijkste redenen om niet mee te doen waren: te weinig tijd, een jonge praktijkpopulatie en geen interesse in het onderwerp. Tijdens de patiëntcontacten beoordeelden de huisartsen patiënten bij wie zij voor het eerst dementie vermoedden met behulp van de NHGStandaard Dementie.5 Een vermoeden van dementie was gedefinieerd als patiënten van 55 jaar of ouder verschijnselen vertoonden van cognitieve stoornissen die nog niet eerder waren beoordeeld. Deze verschijnselen konden onder meer bestaan uit geheugenklachten, verslechterde oriëntatie of gedragsveranderingen. Deze konden worden gemeld door patiënten of hun familieleden of worden geobserveerd door de huisarts. Na de beoordeling aan de hand van de NHG-Standaard werden de patiënten verwezen naar de geheugenpolikliniek van het UMC St Radboud te Nijmegen. De diagnostische bevinding van de geheugenpolikliniek gold als referentiestandaard. De medisch-ethische commissie van het St Radboud keurde het onderzoek goed. De huisartsen vroegen de patiënten om hun informed consent. In enkele gevallen bleken patiënten niet (meer) in staat om informatie over het onderzoek te reproduceren. In deze gevallen werd informed consent gevraagd van de primaire mantelzorger.
NHG-Standaard
Ten tijde van ons onderzoek was de NHG-Standaard Dementie uit 1991 de vigerende versie. Destijds golden de diagnostische criteria van de DSM-III-R.12 De standaard bevatte verder richtlijnen voor onderzoek naar cognitief en lichamelijk functioneren, gedragsstoornissen, de zorgbehoefte op basis van ADL-beperkingen en bloedbepalingen. Een screeningstest zoals de mini-mental state examination was optioneel.13
Metingen
Voor elke patiënt bij wie zij aan dementie dachten, registreerden de huisartsen hun handelingen en bevindingen op een gestandaardiseerd formulier dat was gebaseerd op richtlijnen uit de NHG-Standaard. In de beoordeling werd de aanwezigheid van dementie geregistreerd (ja, nee, onzeker). Als huisartsen aan dementie dachten, moesten zij aangeven om welke type het ging (Alzheimer, vasculair, gemengd, anders). Ook vulden zij in hoeveel contacten er nodig waren, of een huisbezoek werd afgelegd, of er een primaire mantelzorger aanwezig was en hoe zeker men van de diagnose was. Inschatting van het cognitief functioneren, de aanwezigheid van gedragsstoornissen en van somatische comorbiditeit werd op een driepuntsschaal gescoord: normaal, gestoord of onzeker. De mate van ADL-afhankelijkheid werd gescoord op een vierpunts Likert-schaal die varieerde van onafhankelijk tot verplegingsafhankelijk. Om het aantal variabelen te beperken werden somscores gemaakt van de cognitieve functies, gedragsstoornissen en somatische comorbiditeit. Voor cognitieve stoornissen werd een somscore van 11 variabelen gemaakt (Cronbachs alfa=0,75). Het ging om stoornissen in het lange- en kortetermijngeheugen, oriëntatie van tijd, persoon en plaats, praxis, gnosis, taalvermogen, abstraherend vermogen, oordeelsvermogen en om persoonlijkheidsveranderingen. Voor gedragsstoornissen was er een somscore van 6 variabelen (Cronbachs alfa=0,65). Deze bestond uit: agressie, apathie, onrust, ontkenning, depressie en incontinentie. Vijf variabelen vormden de somscore voor somatische comorbiditeit (Cronbachs alfa=0,78): neurologische, sensorische en organische disfunctie, geneesmiddelenbijwerkingen en -intoxicatie. De somscore voor het aantal toegepaste richtlijnen besloeg een lijst van 31 onderdelen (Cronbachs alfa=0,76). Twee indicatoren voor continuïteit van zorg, namelijk de duur van de arts-patiëntrelatie en de bekendheid met de patiënt werden gescoord op een vierpunts Likert-schaal.
DSM-III-R-diagnoses
Op basis van de geregistreerde symptomen van de huisarts relateerden twee onderzoekers deze symptomen onafhankelijk van elkaar aan de DSM-III-R-criteria. Ze waren niet op de hoogte van de diagnose van de huisarts. Verschillen werden bediscussieerd en consensus werd in alle gevallen bereikt.
Referentiestandaard: geheugenpolikliniek
Een ervaren multidisciplinair team bestaande uit een geriater, neuroloog en een psycholoog beoordeelde de aanwezigheid van dementie bij alle vermoedelijke dementiepatiënten. Het team was geblindeerd voor de bevindingen en de diagnose van de huisarts. Voor de beoordeling werden de CAMDEX-N (de Nederlandse versie van de Cambridge mental disorders of the elderly examination)14 en de criteria van de DSM-IV gebruikt.15 Onderzoeken naar de diagnostische trefzekerheid van geheugenpoliklinieken in vergelijking met post-mortemdiagnoses laten hoge niveaus van trefzekerheid zien (diagnostische overeenkomst van 80-90%).1617 Voorzover ons bekend is de inter- en intrabeoordelaarsbetrouwbaarheid van geheugenpoliklinieken niet onderzocht. De beoordeling, interpretatie en het uitslaggesprek van de resultaten namen gemiddeld 4,5 uur in beslag verspreid over 3 bezoeken.
Statistische analyses
We schatten de trefzekerheid van de huisartsdiagnoses en de afgeleide DSM-III-R-diagnose in vergelijking met de diagnose van de geheugenpolikliniek (referentiestandaard) in met behulp van de sensitiviteit, specificiteit, positief en negatief voorspellende waarde en likelihood ratio's. We kozen ervoor om acht gevallen met de diagnose ‘onzeker’ als ‘dementie afwezig’ te classificeren omdat de NHG-Standaard een terughoudend beleid voorstaat. We voerden wel een sensitiviteitsanalyse uit om te zien of de classificatie van deze acht gevallen bij ‘aanwezige dementie’ zou hebben geleid tot andere bevindingen. Univariate logistische regressieanalyses werden gebruikt om de relaties te kwantificeren van de klinische en sociodemografische karakteristieken met de aan- of afwezigheid van dementie volgens de geheugenpolikliniek. Alle determinanten met een p18192021 Om het meest eenvoudige model te verkrijgen werden variabelen met een p>0,05 uitgesloten. We beoordeelden de betrouwbaarheid van dit beperkte model met de Hosmer-Lemeshow-analyse.18 De capaciteit van het gereduceerde model om patiënten met en zonder dementie van elkaar te onderscheiden werd uitgedrukt in een ROC-curve. Het gebied onder die curve is een maat voor de discriminatieve kracht van het model en varieert tussen 0,5 (geen onderscheid tussen ziek en niet-ziek) en 1,0 (perfect onderscheid). Een waarde van 0,7-0,8 geeft een redelijke en een waarde >0,8 een goed onderscheidende test. Verschillen in de discriminatieve waarde tussen de verschillende modellen schatten we door ROC-gebieden te vergelijken, waarbij we rekening hielden met de correlatie tussen de modellen omdat ze gebaseerd waren op dezelfde patiënten.22 Om tevens het diagnostische belang van de indicatoren voor continuïteit van zorg en de uitvoering door de huisarts (gebruik MMSE, aantal uitgevoerde richtlijnen) te kunnen beoordelen, werden deze variabelen gerelateerd aan de diagnostische overeenstemming tussen huisarts en geheugenpolikliniek (ja/nee).
Resultaten
Patiënten en huisartsen
Gedurende 16 maanden sloten 64 huisartsen 107 patiënten in bij wie zij een dementie vermoedden: een gemiddelde van 1,7 patiënt per huisarts. De gemiddelde leeftijd van de huisartsen was 47 jaar (SD=7) met een gemiddelde praktijkpopulatie van 2113 patiënten (SD=600). De praktijkkenmerken waren vergelijkbaar met die van andere Nederlandse huisartsen behalve dat er minder solisten (32% versus 49% landelijk) en iets meer vrouwen (21% versus 17% landelijk) meededen.23 De huisartsen registreerden 107 patiënten van 55 jaar en ouder bij wie zij een dementie vermoedden. Bij 93 patiënten completeerden zowel de huisarts als de geheugenpolikliniek de diagnostische beoordeling: 14 patiënten vielen uit door weigering (n=9), medische complicaties (n=3) en sterfte (n=2). Bij 22 patiënten (23,6%) was er geen bekende van de patiënt aanwezig voor een heteroanamnese. De beschikbare bekenden waren partners (77%), (aangetrouwde) kinderen (19%) of vrienden, buren en overigen (4%). Van deze bekenden was 67% vrouw en 65% deelde het huishouden met de patiënt. Gemiddeld voerden de huisartsen 26 (84%; SD=3,3; spreiding 15- 30) van de 31 aanbevelingen door. Er waren gemiddeld 3,6 (SD=3,3) patiëntcontacten nodig om de patiënten te beoordelen. Bij 40% van de patiënten werd een huisbezoek afgelegd. De meeste patiënten waren goed bekend bij de huisarts; 18% was niet of slecht bekend. De MMSE werd bij 19% van de patiënten afgenomen. De gemiddelde duur van de symptomen voor de beoordeling was 22 (SD=13) maanden. De gemiddelde tijd tussen het laatste huisartscontact en het eerste bezoek aan de geheugenpolikliniek was 61 (SD=39) dagen.
Diagnostische trefzekerheid
De huisartsen hadden in 59% van de gevallen vertrouwen in hun eigen syndroomdiagnose. Tabel 1 toont de trefzekerheid van de huisartsen en de afgeleide DSM-III-R-diagnose in vergelijking met die van de geheugenpolikliniek. De voorafkans op dementie in onze populatie was 63,4% (59/93). Een positieve diagnose door de huisarts vergrootte de kans (positief voorspellende waarde) tot 80,3%, de negatief voorspellende waarde was 31,2% (10/32). De positief en negatief voorspellende waarden van de afgeleide DSM-III-R-diagnose waren veel lager ( tabel 1). De 8 patiënten die door de huisartsen waren geclassificeerd als ‘onzeker’ kregen van de geheugenpolikliniek de diagnose amnestisch syndroom (n=3 waarvan 1 tevens met depressie en 1 met delier), dementie (n=2), leeftijdsafhankelijke cognitieve achteruitgang (n=1), noch dementie noch andere klinische diagnose (n=2). Dat van de acht als ‘onzeker’ geclassificeerde patiënten zes wel en twee geen dementie bleken te hebben, leidde slechts tot kleine verschillen in de positief en negatief voorspellende waarden ( tabel 1).
| Referentietest | |||||||||
|---|---|---|---|---|---|---|---|---|---|
| Dementie | Geen dementie | ||||||||
| (n=59) | (n=34) | Totaal | PVW | NVW | SE | SP | LR+ | LR– | |
| Huisartsdiagnose | |||||||||
| – dementie | 49 | 12 | 61 | 0,80* | 0,69* | 0,85* | 0,65* | 2,43* | 0,23 |
| – onzeker | 2 | 6 | 8 | ||||||
| – geen dementie | 8 | 16 | 24 | 0,74† | 0,66† | 0,86† | 0,47† | 1,62† | 0,30† |
| DSM-III-R-criteria‡ | |||||||||
| – dementie | 13 | 8 | 21 | 0,62 | 0,36 | 0,22 | 0,76 | 0,92 | 1,03 |
| – geen dementie | 46 | 26 | 72 |
Predictoren van de aan- en afwezigheid van dementie
Uit de univariate analyses bleken het aantal cognitieve symptomen, ADL-afhankelijkheid, somatische comorbiditeit, afwijkende bloedwaarden, gedragsveranderingen en de duur en ernst van de symptomen gerelateerd te zijn aan de aan- en afwezigheid van dementie ( tabel 2a).
| Dementie | |||||
|---|---|---|---|---|---|
| Afwezig | Aanwezig | ||||
| (n=34) | (n=59) | OR | (95%-BI) | p | |
| – cognitieve symptomen (0–12), gemiddeld (SD) | 7,6 (5,2) | 9,8 | (4,6) | 1,13 (1,03–1,24) | 0,01* |
| – ADL-afhankelijkheid, % | 25 | 75 | 3,53 | (1,46–8,56) | 0,01* |
| – somatische comorbiditeit, %† | 88 | 67 | 0,27 | (0,08–0,89) | 0,03* |
| – bloedafwijkingen, %‡ | 21 | 42 | 2,84 | (1,07–7,55) | 0,04* |
| – gedragsveranderingen, % | 41 | 68 | 0,74 | (0,54–1,02) | 0,07* |
| – duur van symptomen in jaren (SD) | 1,5 (0,8) | 1,9 (1,0) | 1,77 | (1,07–2,94) | 0,03* |
| – gemiddelde leeftijd, jaren (SD) | 73 (8,7) | 74,3 (6,3) | 1,03 | (0,97–1,09) | 0,41 |
| – mannen, % | 44 | 44 | 1,00 | (0,42–2,34) | 0,99 |
Predictoren van overeenstemming tussen huisarts en geheugenpolikliniek
Van de indicatoren voor continuïteit van zorg en die voor de uitvoering door de huisarts bleken in multivariate analyse het afleggen van een huisbezoek (OR=3,5; 95%-BI 1,01-11,9) en de aanwezigheid van een bekende voor heteroanamnese (partner of kind) (OR=3,3; 95%-BI 1,03-10,8) gerelateerd te zijn aan diagnostische overeenstemming met de geheugenpolikliniek. Het aantal verrichte aanbevelingen uit de NHG-Standaard, het gebruik van de MMSE en het aantal consulten bleken niet gerelateerd te zijn aan diagnostische overeenstemming met de geheugenpolikliniek ( tabel 2b).
| Overeenstemming | |||||
|---|---|---|---|---|---|
| Ja | Nee | ||||
| (n=71) | (n=22) | OR | 95%-BI | p | |
| – aantal contacten, gemiddeld (SD) | 3,4 (3,1) | 4,4 (4,8) | 0,94 | (0,83–1,06) | 0,28 |
| – huisbezoek, % | 46 | 23 | 2,9 | (0,95–8,6) | 0,06* |
| – toegepaste aanbevelingen, gemiddeld (SD) | 24,5 (3,8) | 25,9 (2,3) | 0,9 | (0,74–1,04) | 0,13* |
| – MMSE gebruikt, % | 18 | 14 | 1,4 | (0,37–5,5) | 0,61 |
| – heteroanamnese, % | 79 | 64 | 2,2 | (0,8–6,3) | 0,14* |
| – bekend met patiënt, (vrij) goed % | 84 | 77 | 1,6 | (0,5–5,2) | 0,45 |
| – huisarts-patiëntrelatie >5 jaar, % | 29 | 32 | 0,86 | (0,3–2,4) | 0,8 |
Beschouwing
De diagnoses van de huisartsen ten aanzien van de aan- en afwezigheid van dementie waren redelijk trefzeker. Het niveau van ADL-functioneren, de duur van de symptomen, en de aanwezigheid van somatische comorbiditeit droegen onafhankelijk bij aan de voorspelling van de aan- en afwezigheid van dementie. Een huisbezoek en de mogelijkheid van heteroanamnese met een bekende van de patiënt droegen bij tot een betere diagnose. Noch het aantal uitgevoerde aanbevelingen uit de NHG-standaard noch het gebruik van de MMSE leidden tot een grotere trefzekerheid. De afgeleide DSM-III-R-diagnoses hadden een lage trefzekerheid. Het was opmerkelijk dat de aanwezigheid van kernsymptomen van dementie niet bijdroeg aan de trefzekerheid van de diagnose. Deze bevinding roept de vraag op hoe huisartsen de diagnose stellen. Het concept ziektescenario's – ook wel patroonherkenning genoemd – is wellicht nuttig om te begrijpen hoe diagnostische beslissingen worden genomen.24 Volgens dit concept worden beslissingen meer gebaseerd op geaccumuleerde klinische ervaringen tijdens een medische carrière (ziektescenario's) dan op het deductief redeneren zoals dat in de medische opleiding wordt onderwezen en in richtlijnen wordt opgenomen.25 Het lijkt erop dat het vermoeden van de huisarts dat mevrouw Desmet dement is, eerder wordt uitgelokt door haar ADL-beperkingen dan door haar cognitief disfunctioneren. De aanwezigheid van somatische comorbiditeit zoals ontregelde diabetes, cardiovasculaire problemen en geneesmiddelenintoxicatie bleek de trefzekerheid aan te tasten. Het is aannemelijk dat de mengbeelden die dit oplevert diagnostisch lastig te interpreteren zijn. Omgekeerd is het aannemelijk dat afwijkende bloedwaarden zoals een hoge TSH de huisarts op een ander, maar wel trefzekerder diagnostisch spoor brengt. Het lijkt erop dat de groep vermoedelijke dementiepatiënten met comorbide aandoeningen speciaal baat heeft bij een verwijzing voor nadere diagnostiek. De redelijke trefzekerheid van de huisartsen werd behaald na gemiddeld 3,5 contact. Het team van de geheugenpolikliniek gebruikte 4,5 uur voor de diagnose inclusief hightech diagnostische middelen. Rekening houdend met de beperkte tijdsinvestering en de lowtech benadering bleken de huisartsen een behoorlijke klus te kunnen klaren in het diagnosticeren van patiënten bij wie ze aan dementie dachten. De hypothese dat continuïteit van zorg bijdraagt aan trefzekerder diagnostiek kon niet direct worden bevestigd. Wel bleek het afleggen van een huisbezoek en het afnemen van een heteroanamnese van meestal een partner of kind bij te dragen aan een juiste diagnose. Hoewel beide worden aanbevolen in de NHG-Standaard was hiervoor nog niet eerder eenduidig bewijs.
Beperkingen
De sterke punten van dit onderzoek zijn de gedetailleerde informatie over het handelen van de huisartsen en het gebruik van een geheugenpolikliniek als referentiestandaard. Dit onderzoek had ook een aantal beperkingen. De diagnostische criteria van de NHG-Standaard waren gebaseerd op de DSM-III-R, terwijl de geheugenpolikliniek al de criteria van de DSM-IV gebruikte. De verschillen in criteria zullen echter slechts tot kleine variaties hebben geleid.26
| Gecorrigeerde | (95%-BI) | p | |
|---|---|---|---|
| odds-ratio | |||
| ADL-afhankelijkheid, score 1–4 | 5,35 | (2,00–13,9) | 0,021 |
| Duur symptomen in jaren | 1,84 | (1,08–3,14) | 0,026 |
| Somatische comorbiditeit aanwezig | 0,48 | (0,25–0,89) | 0,006 |
Conclusie
In dit onderzoek onderzochten we diverse predictoren om de aanen afwezigheid van dementie in te schatten. Dit leidde tot een eenvoudig model met goede voorspellende eigenschappen (ADLbeperking, duur in jaren en somatische comorbiditeit). Dit eenvoudige, voorspellende model zou bij voorkeur pas in de medische praktijk moeten worden toegepast na validering bij nieuwe patiënten.
Reacties
Er zijn nog geen reacties.