Samenvatting
Teunissen TAM, Van den Bosch WJHM, Van Weel C, Lagro-Janssen ALM. Handelt de huisarts bij ouderen anders dan de NHG-Standaard Incontinentie voor urine adviseert? En zo ja, waarom? Huisarts Wet 2008;51(2)70-5. Doel Achterhalen wanneer en waarom huisartsen bij ouderen anders handelen dan de NHG-Standaard Incontinentie voor urine adviseert. Methode Het onderzoek maakt deel uit van een groter onderzoek naar urine-incontinentie (UI) bij ouderen. Wij nodigden ouderen met ongecompliceerde UI die daarvoor niet eerder behandeld waren maar wel behandeld wilden worden, uit om naar hun eigen huisarts te gaan. Deze vulde na elk consult op een zelfregistratieformulier in in hoeverre hij de richtlijnen uit de NHG-Standaard Urine-incontinentie had gevolgd. De onderzoeker besprak later met de huisartsen de redenen waarom zij van de standaard waren afgeweken. Resultaten In totaal bezochten 19 mannen en 71 vrouwen hun huisarts. Bij de anamnese, het lichamelijk onderzoek en het urineonderzoek hield deze zich op alle punten aan de standaard. Bij de behandeling echter week de huisarts wel af van de standaard. Een zesde van de mannen en vrouwen zag af van behandeling omdat ze de ernst van de UI niet vond opwegen tegen de gevraagde inspanning voor de oefentherapie. Als er sprake was van comorbiditeit ervoeren zowel de huisarts als de patiënt de UI als meer complex, ook al omdat zij moesten kiezen welk medisch probleem de voorkeur kreeg. De huisartsen vonden met name gemengde incontinentie te complex en te tijdrovend om zelf te begeleiden. Conclusie De NHG-Standaard Incontinentie voor urine is goed toepasbaar bij ouderen als het gaat om de anamnese, het lichamelijk onderzoek en het urineonderzoek, maar voor de behandeling geldt dat minder. De drie voornaamste redenen voor dat laatste zijn dat de patiënt de behandeling niet de inspanning waard vindt, dat patiënt en huisarts vanwege comorbiditeit moeten kiezen welke aandoening de voorkeur krijgt, en dat de huisarts de behandeling van UI bij ouderen complex en tijdrovend vindt.
Wat is bekend?
- Urine-incontinentie is een frequent voorkomend probleem bij ouderen.
- Oefentherapie is ook bij ouderen effectief.
Wat is nieuw?
- Ouderen met incontinentie zijn minder gemotiveerd voor oefentherapie.
- Comorbiditeit leidt zowel voor de arts als voor de patiënt tot prioritering.
- De huisarts ervaart de behandeling van urine-incontinentie bij ouderen als complex en tijdrovend.
Inleiding
Urine-incontinentie (UI) is een veel voorkomend probleem bij ouderen, zowel bij mannen als vrouwen. Slechts de helft van de patiënten zoekt hulp bij de huisarts. Patiënten die wel hulp zoeken, ervaren de incontinentie als ernstiger, hebben er meer hinder van in het dagelijks leven en hebben langer klachten. Belangrijkste redenen om niet te gaan, zijn dat de patiënt het urineverlies niet ernstig genoeg vindt, of vindt dat het bij de leeftijd hoort en er toch niets aan te doen is.1 Conservatieve behandelingen, zoals bekkenbodemspieroefeningen en blaastraining, zijn echter ook bij ouderen succesvol gebleken.2 Deze bevinding is belangrijk, want UI is bij ouderen een van de belangrijkste voorspellers voor opname in een verpleegtehuis.3 Bovendien beïnvloedt incontinentie de kwaliteit van leven en is het verantwoordelijk voor een substantieel deel van de kosten in de gezondheidszorg.4 Het geschatte jaarlijks verbruik van incontinentiemateriaal is 85 miljoen euro, zieken- en verpleegtehuizen niet meegerekend.5 Het ontwikkelen van richtlijnen is een algemeen geaccepteerde methode om de kwaliteit van de hulpverlening te verhogen en heeft de laatste decennia steeds meer ingang gevonden – de NHG-Standaard Incontinentie voor urine is er één van.6 Dat betekent echter niet automatisch dat men die richtlijnen ook daadwerkelijk toepast. Het is niet denkbeeldig dat de genoemde standaard in de praktijk soms moeilijk toepasbaar is, omdat hij in hoofdzaak gericht is op vrouwen van middelbare leeftijd en de prevalentie van UI juist bij ouderen het hoogst is.7 Dat UI bij ouderen zo vaak voorkomt, maakt een goede implementatie van de richtlijnen in deze groep extra belangrijk. Daartoe moet men echter weten hoe huisartsen de standaard in de dagelijkse praktijk toepassen en in hoeverre zij daarbij mogelijke hindernissen ondervinden. Omdat over dit laatste niets bekend was, hebben wij dit onderzoek opgezet. Onze onderzoeksvraag was: handelt de huisarts bij ouderen anders dan de NHG-Standaard Incontinentie voor urine adviseert, en zo ja waarom?
Methoden
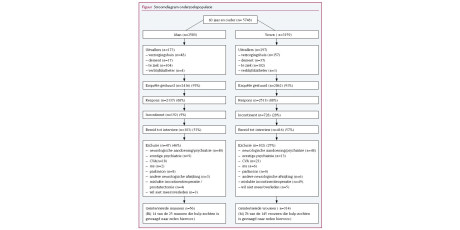
Ons onderzoek maakte deel uit van een grootschalig cross-sectioneel onderzoek naar het voorkomen van urine-incontinentie bij ouderen, uitgevoerd in het Oost-Nederland tussen januari 1999 en januari 2002. Wij gingen daarbij uit van de eerste versie van de NHG-Standaard Incontinentie voor urine6 en gebruikten dezelfde definitie van UI als deze standaard. De onderzoekspopulatie was afkomstig uit de huisartsenpraktijken verbonden aan het Nijmeegse Monitoring Project, een academisch registratienetwerk van de afdeling Huisartsgeneeskunde van het UMC St Radboud.8 Dit project omvat 9 volledig gecomputeriseerde praktijken met in totaal 46.500 patiënten en 20 huisartsen. Alle zelfstandig wonende patiënten van zestig jaar en ouder uit de deelnemende praktijken kregen een vragenlijst thuisgestuurd, en na twee weken een herinnering. Patiënten die niet in staat waren om een vragenlijst in te vullen, zoals demente of ernstig zieke patiënten, bleven buiten het onderzoek. De patiënten die op de vragenlijst hadden aangegeven dat ze incontinent waren en wilden meedoen aan het vervolgonderzoek namen wij thuis een interview af. Het onderzoek richtte zich op ongecompliceerde UI zoals de NHG-Standaard die beschrijft. Patiënten met een neurologische of ernstig psychiatrische aandoening of die in het verleden een mislukte operatie voor urine-incontinentie hadden ondergaan, sloten wij uit. Alle patiënten die in het verleden nog geen uitgebreide conservatieve therapie hadden gehad en die wel behandeld wilden worden, vroegen wij de eigen huisarts te consulteren (figuur). De onderzoeksassistente maakte voor hen een afspraak.
De deelnemende huisartsen kregen voorafgaand aan het onderzoek een nascholing specifiek gericht op de richtlijnen van de standaard en de daarbij behorende instructies voor oefentherapie. We deden dit omdat we wilden uitsluiten dat de huisartsen door een gebrek aan kennis zouden afwijken van de standaard. Tijdens het interview dat wij met de patiënten hadden voordat ze naar de huisarts gingen, verzamelden wij gegevens over leeftijd, geslacht, civiele status, opleiding en duur van de klachten. Het type incontinentie bepaalden wij met de volgende vragen:9 ‘Verliest u urine bij drukverhogende momenten zoals niezen, springen of hoesten?’ en: ‘Heeft u zo’n sterke aandrang dat u urine verliest voordat u het toilet bereikt?’ We spraken van stressincontinentie als de patiënt urine verloor bij drukverhogende momenten, maar niet bij sterke aandrang. Verloor de patiënt urine bij sterke aandrang, maar niet bij drukverhogende momenten, dan noemden we dat urge-incontinentie. Bij gemengde incontinentie waren beide componenten aanwezig. De ernst van de UI scoorden we op de PRAFAB-schaal (protection, amount, frequency, adjustment, body image).10 De schaal bevat vragen over het gebruik van incontinentiemateriaal, de hoeveelheid urineverlies per keer, de frequentie van het urineverlies en de beperkingen in het dagelijks leven. De PRAFAB-score kan verdeeld worden in de categorieën mild (1-7 punten), matig (8-13 punten) en ernstig (14-20 punten). Gegevens over de toepasbaarheid van de standaard verkregen we met behulp van zelfregistratieformulieren. Een zelfregistratieformulier is een gevalideerde methode om de implementatie van bestaande richtlijnen te meten.11 Het in dit onderzoek gebruikte formulier bevatte negentien items die relevant zijn voor een optimale behandeling van UI, vastgesteld door een panel van deskundigen. De huisartsen registreerden na elk consult op het zelfregistratieformulier of ze deze negentien items wel of niet hadden opgevolgd. Na het consult controleerde de onderzoeker (TT) de ingevulde formulieren op compleetheid. Indien hij de richtlijnen niet had opgevolgd, stelde de huisarts de redenen daarvoor op schrift. De onderzoeker had daarna met iedere deelnemende huisarts een interview om meer in de diepte te vragen naar de motieven om van de richtlijnen af te wijken. De interviews werden volledig uitgeschreven.
Statistische analyse
Per relevant item analyseerden wij in hoeverre de 20 deelnemende huisartsen de standaard toepasten bij mannelijke en vrouwelijke patiënten. Een huisarts scoorde goed op een item indien hij het toepaste bij 80% of meer van de patiënten, matig bij 50% tot 80% van de patiënten en slecht bij minder dan 50% van de patiënten. Een tweede onderzoeker (ALJ) analyseerde eveneens de redenen om van de standaard af te wijken. Vervolgens groepeerden wij de redenen in thema’s.
Resultaten
Van de 56 mannelijke en 314 vrouwelijke geïnterviewden had respectievelijk 27% en 50% geen belangstelling om de huisarts te bezoeken en het urineverlies in kaart te brengen. Negentien mannen (33%) en 71 vrouwen (22%) bezochten de huisarts wél, zodat wij beschikten over in totaal 91 zelfregistratieformulieren. Deze formulieren hebben wij voor beide seksen apart geanalyseerd, omdat de pathofysiologie van UI bij mannen verschilt van die bij vrouwen. Zoals verwacht vonden wij verschillen tussen beide seksen voor wat betreft het type incontinentie, maar ook bleek dat de incontinentie bij de deelnemende vrouwen ernstiger was dan bij de mannen (tabel 1).
| Geslacht | Vrouwen (n = 71) | Mannen (n = 19) |
|---|---|---|
| Leeftijd (gemiddeld) | 70 (SD 5,7) | 72 (SD 7,9) |
| 52 | 16 | |
| 1 | – | |
| 15 | 3 | |
| 3 | – | |
| 43 | 8 | |
| 18 | 8 | |
| 10 | 3 | |
| 15 | 10 | |
| 43 | 8 | |
| 13 | 1 | |
| 32 | 4 | |
| 8 | 10 | |
| 31 | 2 | |
| – | 3 | |
| 29 | – | |
| 7 | – | |
| 9 | – | |
| – | 6 |
| Item van standaard | Mannen (n = 19) | Vrouwen (n = 71) | ||
|---|---|---|---|---|
| % | score | % | score | |
| Anamnese | ||||
| 100% | goed | 100% | goed | |
| 100% | goed | 100% | goed | |
| 100% | goed | 97% | goed | |
| 100% | goed | 100% | goed | |
| 100% | goed | 93% | goed | |
| 100% | goed | 100% | goed | |
| 100% | goed | 90% | goed | |
| 95% | goed | 97% | goed | |
| 95% | goed | 100% | goed | |
| 95% | goed | 96% | goed | |
| 95% | goed | 100% | goed | |
| 100% | goed | 91% | goed | |
| 90% | goed | 87% | goed | |
| Urineonderzoek (nitriet of sediment) | 100% | goed | 98% | goed |
| Lichamelijk onderzoek | ||||
| – | – | 94% | goed | |
| – | – | 85% | goed | |
| 84% | goed | – | – | |
| Behandeling | ||||
| 75% | matig | 68% | matig | |
| 60% | matig | 80% | goed | |
| 50% | matig | 16% | slecht | |
| Follow-up | ||||
| 50% | matig | 22% | slecht | |
| 60% | matig | 88% | goed | |
| 0% | slecht | 52% | matig | |
De huisartsen scoorden goed op alle items die te maken hadden met de anamnese, het lichamelijk onderzoek en het urineonderzoek, maar de ingestelde therapie week vaak af van de richtlijnen (tabel 2). Of de therapieën die de deelnemende huisartsen instelden ook onderling duidelijk verschilden, konden wij niet goed vaststellen omdat het aantal patiënten per huisarts daarvoor te klein was. Bij 4 van de 19 mannen en 11 van de 71 vrouwen zag de huisarts af van behandeling omdat de patiënt de moeite die de therapie kostte niet vond opwegen tegen de ernst van de incontinentie. Met name de frequentie waarmee de bekkenbodemspieroefeningen gedaan moeten worden en de angst om helemaal nat te worden gedurende blaastraining waren voor hen zwaarwegende redenen. Ook comorbiditeit, indien aanwezig, kon reden zijn om de standaard niet te volgen. In dat geval moeten arts en patiënt kiezen welke aandoening prioriteit krijgt. Daarbij was niet zozeer het type comorbiditeit van belang als wel het aantal en de ernst van de aanwezige aandoeningen. De NHG-Standaard stimuleert huisartsen zelf hun patiënten te instrueren en te begeleiden bij het starten van bekkenbodemspieroefeningen (in het geval van stressincontinentie) of blaastraining (in het geval van urge-incontinentie). De deelnemende huisartsen vonden dit echter lastig en tijdrovend. Het was voor hen een belangrijke reden om 6 van de 32 vrouwen met stressincontinentie en 12 van de 25 vrouwen met gemengde incontinentie naar de fysiotherapeut te verwijzen zonder zelf enige instructie te geven. Er waren ook andere redenen:
- de huisarts was van mening dat de fysiotherapeut veel meer tijd aan de patiënt kon spenderen en daardoor betere zorg kon leveren;
- de patiënt was niet in staat om de bekkenbodem aan te spannen;
- de huisarts meende dat gemengde incontinentie een complexe aandoening is, die beter door een fysiotherapeut met speciale expertise kan worden behandeld;
- de huisarts had gunstige ervaringen met verwijzing van patiënten.
De NHG-Standaard adviseert om patiënten met gemengde incontinentie te laten starten met blaastraining, later gevolgd door bekkenbodemspieroefeningen. Desondanks startten tien vrouwen met gemengde incontinentie met blaastraining en bekkenbodemspieroefeningen tegelijk en kregen anderen alleen blaastraining of alleen bekkenbodemspieroefeningen. De belangrijkste reden hiervoor was dat dit de behandeling voor arts en patiënt minder complex maakte. Twee vrouwen met urge-incontinentie kregen medicijnen in combinatie met blaastraining, hoewel de NHG-Standaard adviseert eerst met blaastraining te starten. Deze huisarts week van de standaard af omdat hij goede ervaringen had met de gecombineerde therapie. Ook het follow-upbeleid was veel gevarieerder dan de 6 of 12 weken die de richtlijnen adviseren. De huisarts maakte doorgaans geen controleafspraak met patiënten die verwezen waren naar de fysiotherapeut. Een derde van de huisartsen was, onafhankelijk van het type incontinentie en het geslacht van de patiënt, gewend om deze pas na langere termijn terug te bestellen. Zij vonden dat het effect van de behandeling pas na langere termijn goed te beoordelen is en vonden tussentijdse controle daarom niet zinvol.
Beschouwing
De NHG-Standaard Incontinentie voor urine is goed toepasbaar, ook bij oudere patiënten, als het gaat om anamnese, lichamelijk onderzoek en urineonderzoek. In dit onderzoek ging het ons met name om die toepasbaarheid, niet om de kennis van de huisarts. Daarom hebben we de deelnemende huisartsen voorafgaand aan het onderzoek een specifieke nascholing gegeven in de richtlijnen van de standaard. Ons is in eerder onderzoek gebleken dat de kennis van de huisarts over de diagnostiek van UI bij ouderen vaak tekortschiet.12 Het is daarom te verwachten dat het handelen van ‘ongetrainde’ huisartsen nog veel vaker zal afwijken van de standaard dan wij in dit onderzoek vonden. Opvallend is dat een zesde van de mannen en vrouwen aangaf dat de impact van de incontinentie niet opweegt tegen de moeite die het kost om de oefeningen uit te voeren en vol te blijven houden. Deze patiënten besloten daarom, nadat zij volledig geïnformeerd waren over de oefentherapie, er niet mee te starten. Opvallend is ook dat een derde van de behandelde patiënten niet terugkwam voor de afgesproken controle. Het is de vraag of zij de therapie wel hebben afgemaakt of er überhaupt aan begonnen zijn. Men moet daarbij bedenken dat deze patiënten voorafgaand aan het onderzoek thuis geïnterviewd waren, uitleg over de behandelingsmogelijkheden hadden gekregen en uitgenodigd waren om voor inventarisatie en behandeling van de incontinentie naar de huisarts te gaan, en dus behoorden tot de minderheid van geïnterviewde patiënten die besloot aan het onderzoek mee te doen. Maar zelfs van deze gemotiveerde groep gaf een deel dus uiteindelijk aan dat ze de incontinentie niet ernstig genoeg vonden om een intensievere behandeling te rechtvaardigen. De objectieve ernst van de incontinentie, gemeten met een gevalideerde schaal, verschilde in de groep die geen behandeling wilde niet van de groep die wél behandeling wilde. Eerder onderzoek1314 heeft uitgewezen dat ouderen minder gemotiveerd zijn voor therapie en minder grote verwachtingen hebben over hun gezondheid. Ook bij de huisarts is de motivatie om ouderen een behandeling voor UI aan te bieden vaak niet groot, met name omdat hij pessimistisch is over het effect van de behandeling en over de tijdsinvestering die nodig is om een patiënt goed te begeleiden.12 Naast deze motivatieproblemen – ouderen hebben minder verwachtingen aangaande hun gezondheid – IS er bij veel ouderen ook sprake van comorbiditeit. Dit maakt de UI complexer en kan de patiënt en de huisarts voor de noodzaak stellen te beslissen welk probleem de prioriteit krijgt. Zowel de patiënt als de dokter zien daarbij de UI niet altijd als het ernstigste probleem, en zij kunnen in goed onderling overleg uiteindelijk besluiten om de voorkeur te geven aan andere gezondheidsproblemen.15 De huisartsen verwezen ongeveer eenvijfde van de vrouwen met stressincontinentie en eenderde van de vrouwen met gemengde incontinentie naar de fysiotherapeut. Vooral bij gemengde incontinentie hadden zij het idee dat hun expertise tekortschoot en dat de behandeling ingewikkeld en tijdrovend zou zijn. Goede begeleiding is essentieel om ouderen te motiveren en gemotiveerd te houden. Huisartsen vinden het moeilijk om ouderen adequaat te instrueren, en ze hebben bij patiënten met UI bovendien vaak goede ervaringen met verwijzingen naar de fysiotherapeut. Ook huisartsen die besluiten om de aanbevolen behandeling zelf te geven, vinden de behandeling van gemengde incontinentie (40% van de gevallen van UI bij ouderen) complex en tijdrovend. Voor hen is dit reden om de adviezen van de standaard aan te passen in een meer patiëntgerichte richting. Niet alleen in de behandeling maar ook in de follow-up volgden de huisartsen de adviezen niet volledig op. Huisartsen die de patiënt hadden verwezen naar de fysiotherapeut maakten geen controleafspraak. Toch zou het nut hebben de patiënt te vragen om na drie maanden terug te komen als de fysiotherapeutische behandeling geen of onvoldoende effect zou hebben. Dit zou de gelegenheid bieden om andere behandelingsopties te bespreken.
Vergelijking met de eerste herziening van de standaard
Bij ons onderzoek hebben wij de eerste versie van de NHG-Standaard Incontinentie voor urine gebruikt. Inmiddels is van deze standaard een eerste herziening verschenen.16 De adviezen rond de negentien items van ons onderzoek zijn echter nagenoeg ongewijzigd gebleven. De herziene versie ziet het instrueren en begeleiden van oefentherapie niet meer primair als taak van de huisarts en laat het aan deze over om de begeleiding zelf te doen of naar een fysiotherapeut te verwijzen. De uitkomsten van ons onderzoek zullen ook op de herziene standaard van toepassing zijn, behalve wat betreft de verwijzingen naar de fysiotherapeut.
Sterke en zwakke punten
Een sterk punt van ons onderzoek is de combinatie van kwalitatieve gegevens (waarom wijken huisartsen af van de standaard) met kwantitatieve gegevens: en hoe vaak doen ze dat dan? Een beperking is het kleine aantal patiënten, met name mannen. Omdat we ons richtten op ongecompliceerde UI, zoals ook de NHG-Standaard dat doet, moesten wij meer dan de helft van de potentiële mannelijke deelnemers uitsluiten, meestal vanwege een neurologische aandoening. Een andere beperking is dat een groot gedeelte van de patiënten niet bereid was de huisarts te bezoeken omdat ze de incontinentie niet ernstig genoeg vonden. Dit onderschrijft de bevinding uit eerder onderzoek1314 dat ouderen minder gemotiveerd zijn voor therapie. Doordat het aantal patiënten klein was, moeten we voorzichtig zijn bij het generaliseren van onze uitkomsten.
Conclusie
Een aanzienlijk aantal ouderen met UI vindt dat de ernst van hun klachten niet opweegt tegen de belasting van de oefentherapie. Dit doet vermoeden dat de invloed van UI op de kwaliteit van leven niet dramatisch is. Wanneer de oudere patiënt dan afziet van de behandeling, is het wel belangrijk op welke manier de huisarts die heeft aangeboden en uitgelegd. Uit ons eerdere onderzoek blijkt immers dat de kennis en de motivatie om UI bij ouderen te diagnosticeren en te behandelen, bij huisartsen onvoldoende aanwezig zijn.12 Maar misschien is het ook heel terecht dat zowel huisarts als patiënt afzien van therapie en aan mogelijke andere gezondheidsproblemen de voorkeur geven. Meer onderzoek is nodig om hierop een antwoord op te krijgen. Het is van belang om een goede kwaliteit van zorg na te streven voor ouderen met UI, maar niet minder belangrijk is het onnodige medicalisering te voorkomen. Bovendien is het logisch dat huisartsen de behandeling van UI bij ouderen soms minder tijdrovend en ingewikkeld maken dan de adviezen luiden, én dat zij verwijzen naar de fysiotherapeut om de begeleiding te intensiveren. Deze handelwijze is inmiddels opgenomen in de herziene standaard. Het zou wel navolgenswaardig zijn patiënten aan te raden de huisarts opnieuw te bezoeken als de incontinentie na drie maanden oefentherapie niet is verbeterd, en dan samen andere behandelingsopties te bespreken. De lacunes in de kennis van de huisarts op het gebied van UI zullen gedicht moeten worden door nascholingsprogramma’s.
Reacties
Er zijn nog geen reacties.