Samenvatting
Dekker, CJ, Springer MP, Kanhai HHH. Perinatale sterfte op Urk: een audit. Huisarts Wet 2003;46(4):191-5. Doel Onderzoeken in hoeverre zich bij de zorg vóór de perinatale sterfte tekortkomingen hebben voorgedaan en in hoeverre perinatale sterfte door optimalisering van de zorgverlening kan worden verlaagd. Opzet Retrospectief panelauditonderzoek. Methoden Alle geregistreerde perinatale sterfgevallen die zich tussen 1986 en 1995 bij Urker vrouwen hebben voorgedaan, zijn geanalyseerd. Huisartsen verrichtten in Urk de volledige eerstelijns verloskundige zorg. Een panel van deskundigen beoordeelde de medische dossiers van de sterfgevallen aan de hand van een checklist met criteria voor standaardzorg op de aanwezigheid van substandaardfactoren en de relevantie ervan voor de perinatale sterfte. Tevens oordeelde het panel over wie voor de substandaardzorg verantwoordelijk was en werd, zo mogelijk, de meest waarschijnlijke doodsoorzaak aangegeven. Resultaten Er werden 36 perinatale sterfgevallen geregistreerd (perinatale sterfte 9,9 per 1000 geboorten). Het panel werd het in alle gevallen eens over de doodsoorzaak. Bij 32 gevallen werd overeenstemming bereikt over de aan- of afwezigheid van substandaardfactoren. Bij 18 hiervan bleken één of meer substandaardfactoren aanwezig. In respectievelijk 2 en 11 gevallen werd een relatie met de sterfte waarschijnlijk of mogelijk geacht. De meeste tekortkomingen werden bij de huisarts geconstateerd. Het betrof voornamelijk tekortkomingen bij signalerende prenatale zorg en het verwijsbeleid. Conclusie Er was sprake van substandaardzorg in de helft van de gevallen van perinatale sterfte.
Inleiding
Een van de aanbevelingen van het Verloskundig Vademecum1 om de kwaliteit van de verloskundige zorgverlening te analyseren en te optimaliseren is ‘(…) om een landelijk bureau op te zetten om registratie, analyse en audit concreet gestalte te geven (…)’. De plannen hiervoor zijn in een vergevorderd stadium. In verschillende landen vinden wel regelmatig audits plaats van alle gevallen van perinatale sterfte, die zich in de bevolking voordoen.234 Hoewel in de meeste Nederlandse ziekenhuizen besprekingen van perinatale sterfgevallen plaatsvinden, is het aantal onderzoeken van alle perinatale sterfgevallen die zich in de bevolking voordoen, beperkt.5678910 Bij twee van deze onderzoeken is de perinatale sterfte geanalyseerd in populaties waar huisartsen de eerstelijns verloskundige zorg leverden.56 Het betrof in beide gevallen een analyse aan de hand van systematische casusbeschrijvingen. Wij wilden vaststellen welke van de factoren die een rol speelden bij de perinatale sterfte in Urk in de jaren 1986-1995 vermeden hadden kunnen worden. We stelden ons de volgende vragen:
- In welke mate kwamen er in de zorgverlening omstandigheden en/of handelwijzen voor die niet voldeden aan de geldende richtlijnen (substandaardfactoren)?
- In hoeverre is de aanwezigheid hiervan van invloed geweest op de perinatale sterfte?
Methoden
We analyseerden de perinatale sterfgevallen die zich voordeden bij 3591 opeenvolgende zwangerschappen van Urker vrouwen in de periode 1986-1995. Uit deze zwangerschappen werden 3624 kinderen geboren. Wij hanteerden als definitie van perinatale sterfte, in navolging van het Vademecum Verloskunde: ‘Alle sterfte vanaf 24 weken zwangerschap of vanaf 500 gram geboortegewicht, inclusief de sterfte in de eerste levensweek (…) Dat wil zeggen alle sterfte vanaf 24 weken, ook bij minder dan 500 gram geboortegewicht en alle sterfte vanaf 500 gram, ook bij minder dan 24 weken zwangerschap’. De basisonderzoeksgegevens bestonden uit de aan elkaar gekoppelde gegevens uit de Landelijke Verloskunde Registratie eerstelijn (LVR-1) en Landelijke Verloskunde Registratie tweedelijn (LVR-2) van de Urker vrouwen in de bovengenoemde onderzoeksperiode. Ontbrekende en onvolledige gegevens zijn aangevuld door statusonderzoek. Wij vergeleken de gevallen van perinatale sterfte in ons onderzoek met de sterfteregistratie van het Centraal Bureau voor de Statistiek (CBS). Tot 1 juli 1991 zijn in deze CBS-sterftestatistiek opgenomen de doodgeborenen bij een zwangerschapsduur van 28 weken of meer én de overledenen binnen een week, ongeacht de zwangerschapsduur. Vanaf 1 juli 1991 is deze grens verlegd naar 24 weken of meer.11 We legden van alle gevallen dossiers aan met alle gegevens die achterhaald konden worden: de witte kaart en de gegevens van het elektronisch medisch dossier van de huisarts, eventuele correspondentie en verslagen van de gynaecoloog, kinderarts en patholoog-anatoom. Van elke casus schreef de eerste auteur een verhalende samenvatting. De doodsoorzaak is geclassificeerd volgens de modified Aberdeen classification.12
Audit
Drie deskundigen op het terrein van de verloskundige zorg – een gynaecoloog, een huisarts en een verloskundige – vormden een auditpanel. Voor de casus waarbij het kind levend ter wereld kwam (n=14) is het panel aangevuld met een kinderarts-neonatoloog. Een tweede verloskundige fungeerde als voorzitter tijdens de panelbijeenkomst. Geen van de panelleden, noch de voorzitter, is in de onderzoeksjaren werkzaam geweest in de regio of op een andere manier bij de casus betrokken geweest.
Procedure
De procedure bestond uit drie stappen. In de eerste fase van de audit zijn de dossiers opgestuurd naar de panelleden met het verzoek de casus afzonderlijk te beoordelen. Hierbij werd net zoals bij het onderzoek van Vredevoogd et al.8 gebruikgemaakt van een scoreformulier. Hierop konden de panelleden eventuele substandaardfactoren beschrijven en aangeven hoe zij voor elke substandaardfactor het verband met de perinatale sterfte inschatten. Voor de beoordeling van de zorg op aanwezigheid van substandaardfactoren maakten wij gebruik van een lijst van standaardcriteria.8 Deze lijst is opgesteld aan de hand van informatie uit de Cochrane database en richtlijnen van de betrokken beroepsgroepen (Verloskundige Indicatielijst, Richtlijnen Nederlandse Vereniging voor Obstetrie en Gynaecologie). Wij vroegen de panelleden de richtlijnen in hun oordeelsvorming te betrekken die in het jaar van de perinatale sterfgevallen gangbaar waren; het geboortejaar werd bij de casus bekendgemaakt. Ook vroegen wij de meest waarschijnlijke doodsoorzaak te benoemen aan de hand van de gemodificeerde Aberdeen-classificatie. De panelleden konden per casus één van de volgende scores toekennen:
- 0: Er zijn geen substandaardfactoren vastgesteld.
- 1: Er zijn één of meer substandaardfactoren vastgesteld, maar het is onwaarschijnlijk dat die aan het perinatale overlijden hebben bijgedragen.
- 2: Er zijn één of meer substandaardfactoren vastgesteld die mogelijk aan het perinatale overlijden hebben bijgedragen.
- 3: Er zijn één of meer substandaardfactoren vastgesteld die waarschijnlijk aan het perinatale overlijden hebben bijgedragen.
Als ‘consensus’ beschouwden wij bij doodgeboren kinderen tijdens de hele procedure, in navolging van Vredevoogd et al.8 de volgende combinaties van scores: 000 (eindscore 0), 001 (=0), 110 (=1),111 (=1), 222 (=2), 223 (=2), 332 (=3), 333 (=3). Bij casus waarbij de kinderarts-neonatoloog in het panel was opgenomen, vatten wij de volgende combinaties op als ‘consensus’: 0000 (eindscore 0), 0001 (=0), 0011 (=1), 0111 (=1),1111 (=1), 2222 (=2), 2223 (=2), 2233 (=3), 2333 (=3), 3333 (=3). Andere combinaties beschouwden we als ‘dissensus’. Uit oogpunt van doelmatigheid hebben de panelleden de subtiele verschillen binnen de grenzen van consensus niet diepgaand bediscussieerd.
In de tweede fase van de audit hebben wij de casus waarbij geen overeenstemming over de score van het niveau van substandaardzorg bestond, teruggestuurd naar alle leden van het panel samen met de beoordeling van de andere panelleden. De panelleden konden zo hun eigen scores heroverwegen in het licht van de scores en argumenten van de andere panelleden. De derde fase bestond uit een plenaire bijeenkomst, waarbij getracht is over de resterende casus waarover nog geen overeenstemming bestond en over de doodsoorzaak alsnog consensus te bereiken.
Wat is bekend?
- De perinatale sterfte heeft zich de laatste jaren in Nederland gestabiliseerd rond de 1%.
- In vele landen worden in beginsel alle casus van perinatale sterfte systematisch beoordeeld door een onafhankelijk panel van deskundigen ( perinatal audit).
- De weinige perinatal audits in Nederland hadden vrijwel uitsluitend betrekking op de zorg van gynaecoloog, kinderarts en verloskundige.
Wat is nieuw?
- In de helft van de gevallen van perinatale sterfte in dit Urker onderzoek blijkt substandaardzorg te zijn geleverd, die mogelijk of waarschijnlijk aan de perinatale sterfte heeft bijgedragen.
- Het ging hierbij vooral om onvoldoende diagnostiek tijdens de zwangerschap, onvoldoende bewaking tijdens de bevalling en een niet-optimaal verwijsbeleid.
Resultaten
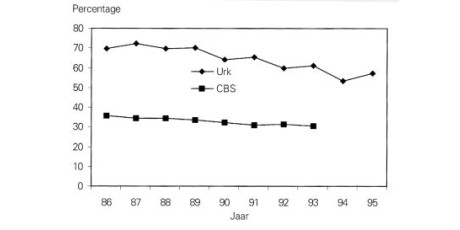
We vonden in de onderzoeksperiode 36 gevallen van perinatale sterfte. In de periode vóór 1 juli 1991 werden 3 kinderen doodgeboren bij een amenorroeduur van minder dan 28 weken (196 dagen). Volgens de toen geldende richtlijnen voor registratie zijn deze casus niet door het CBS als perinatale sterfte geregistreerd. Van de resterende 33 casus zijn 31 geregistreerd bij het CBS. Omgekeerd bleek bij het CBS in de onderzoeksperiode 1 casus van perinatale sterfte van een boreling van een Urker vrouw geregistreerd te zijn, die niet in ons onderzoeksbestand aanwezig was. Door het privacyreglement van het CBS konden wij niet over de betreffende gegevens beschikken.
In alle gevallen werd over de doodsoorzaak consensus bereikt: twaalf maal na de eerste fase, over de overige 24 casus in de plenaire bespreking. Tabel 1 vermeldt de doodsoorzaak volgens de gemodificeerde Aberdeen-classificatie die het panel waarschijnlijk achtte en de amenorroeduur bij de geboorte van de perinataal overleden kinderen. De meest voorkomende doodsoorzaken waren solutio placentae en congenitale afwijkingen. Vierentwintig van de 36 kinderen zijn voor de 37e week geboren.
| Doodsoorzaak | Aantal |
|---|---|
| Congenitale afwijking (exclusief neurale-buisdefecten) | 5 |
| Resusimmunisatie | 1 |
| – met solutio placentae | 7 |
| – onzekere origine | 2 |
| – navelstrengcompressie | 2 |
| – pre-existente hypertensie | 1 |
| – maternale infectie | 4 |
| Overige neonatale ziekte | 3 |
| – geboortegewicht >2500 gram | 7 |
| – geboortegewicht | 3 |
| – niet te classificeren | 1 |
| – 168-196 dagen (>24-28 weken) | 15 |
| – 197-224 dagen (>28-32 weken) | 4 |
| – 225-259 dagen (>32-37 weken) | 5 |
| – 260-294 dagen (>37-42 weken) | 11 |
| – >294 dagen (>42 weken) | 1 |
Consensus en substandaardzorg
In 32 gevallen (89%) werd consensus bereikt over de aan- of afwezigheid van substandaardfactoren en over de mogelijke invloed daarvan op het perinatale overlijden. In veertien gevallen oordeelde het panel dat er geen substandaardfactoren aanwezig waren. Volgens het panel was er in vijf gevallen weliswaar sprake van substandaardzorg, maar heeft dit niet bijgedragen aan de sterfte van het kind. Het betrof twee tweelingzwangerschappen, eenmaal ‘te late verwijzing bij positieve discongruentie’ en eenmaal ‘te late verwijzing bij gemelli’ (vier kinderen; als vier casus gerekend) en eenmaal ‘onvoldoende actie bij positieve discongruentie’. Bij alle gevallen waarbij substandaardzorg werd geconstateerd ging het om zorg van de huisarts. Eenmaal is een aanvullende tekortkoming genoemd die het panel aan de vrouw toeschreef: te late aanmelding van prenatale zorg. In elf gevallen legde het panel een mogelijk verband tussen de substandaardfactor en de perinatale sterfte en in twee gevallen beoordeelden zij dit verband als waarschijnlijk. Viermaal (drie vrouwen, een tweeling) werd geen consensus bereikt, maar wel consensus-1: één panellid had een andere mening dan de rest van het panel. De meerderheid van het panel vond dat hierbij eenmaal geen substandaardfactoren aanwezig waren; tweemaal waren substandaardfactoren aanwijsbaar die volgens het panel waarschijnlijk geen relatie hadden met het perinataal overlijden. Tabel 2 vermeldt de substandaardfactoren en de verantwoordelijken voor de zorg.
| Moment van tekortkoming | Afwijking | Tekortkoming (eventuele tweede tekortkoming) | Verantwoordelijke ten tijde van tekortkoming |
|---|---|---|---|
| Vóór de bevalling | onverklaarde IUVD | Zwangere neemt pas contact op bij 3 dagen geen leven voelen. | moeder/huisarts |
| onverklaarde IUVD | onvoldoende actie bij positieve discongruentie | huisarts | |
| intra-uteriene groeivertraging | onvoldoende actie bij afwijkend groeipatroon | huisarts | |
| resusimmunisatie | onvoldoende diagnostiek (en inadequate actie bij minder leven) | huisarts (huisarts) | |
| tweelingzwangerschap* | te late verwijzing na constatering tweelingzwangerschap | huisarts | |
| pre-existente hypertensie | te late verwijzing (en roken moeder) | huisarts (moeder) | |
| macrosomie in anamnese | geen screening koolhydraatmetabolisme | huisarts | |
| Tijdens de bevalling | onverklaard overlijden | onvoldoende bewaking van harttonen (pethidine tijdens bevalling) | huisarts (huisarts) |
| uterusruptuur | te late herkenning ruptuur bij oxytocinestimulatie | gynaecoloog | |
| omstrengeling | onvoldoende CTG-registratie | gynaecoloog | |
| Vóór de bevalling | resusimmunisatie | niet verwijzen bij bekende resusimmunisatie | huisarts |
| (onvoldoende diagnostiek) | (huisarts) | ||
| Tijdens de bevalling | onverklaard overlijden | onvoldoende bewaking van harttonen | huisarts |
| tijdens bevalling | (mogelijk onvoldoende reanimatie) | (huisarts) |
Beschouwing
In dit onderzoek gingen wij na of bij de verloskundige zorgverlening substandaardfactoren aanwezig waren en in hoeverre die van invloed zouden kunnen zijn geweest op het perinataal overlijden. Bij 56% van de gevallen van perinatale sterfte waarbij consensus is bereikt (18/32), bleken één of meerdere factoren van substandaardzorg aantoonbaar. Stringentere toepassing van de richtlijnen zal mogelijk de perinatale sterfte kunnen verminderen. Aan ons onderzoek kleven een aantal bezwaren. Hoewel de basale gegevensvastlegging prospectief was (LVR), vond de samenstelling van de dossiers retrospectief plaats aan de hand van LVR-gegevens, aangevuld met verslaglegging door de diverse betrokkenen. Soms bleek bepaalde informatie niet te traceren, hoewel slechts éénmaal een panellid aangaf op grond van te weinig informatie niet tot een oordeel te kunnen komen. Bij deze casus bleek in de plenaire bespreking alsnog consensus te kunnen worden bereikt. De criteria waaraan de verleende zorg is getoetst, omvatten deels nationale richtlijnen (Verloskundige indicatielijst, Richtlijnen NVOG), maar ook internationale CECT-criteria ( Clear Evidence is available from Controlled Trials) uit de Cochrane database. Daarnaast vroegen wij de panelleden deze criteria te relateren aan het jaar van sterfte, daar de onderzoeksperiode tien jaar omvatte. In een dergelijk lange periode zouden de opvattingen over optimale zorg wel eens anders kunnen zijn dan aan het begin. De bevindingen van dit onderzoek zijn bovendien niet zonder meer representatief voor de rest van Nederland. Daarvoor zijn er te veel verschillen in algemene en sociodemografische kenmerken van onze Urker populatie vergeleken met landelijke gemiddelden, zoals de leeftijd van de moeder, ratio autochtoon/allochtoon, urbanisatiegraad, pariteit, thuis- versus ziekenhuisbevalling en religieuze achtergrond.13
Sterke kanten van dit onderzoek zijn de kleinschaligheid, de geringe migratie van de Urker bevolking en het feit dat 99% van de tweedelijnszorg door één gynaecologenmaatschap (Emmeloord) is geleverd. Hierdoor was goede dossiervorming mogelijk met weinig onderrapportage. Zo vonden wij na vergelijking van gegevens van het CBS een onderrapportage van de registratie van perinatale sterfte in de onderzoeksgroep van 2,7%. Bij Vredevoogd was dit percentage 18,7%. Bij het CBS bleek een onderrapportage van 6,1%. De Reu vond in een vergelijkbare onderzoeksopzet een onderrapportage bij het CBS van 5,4%,6 Vredevoogd vond 3,0%. Oudere onderzoeken maakten overigens melding van onderrapportages bij het CBS van 14-31%.14 In overeenstemming met de huidige Nederlandse definitie van geboorte (op basis van de Wet op de lijkbezorging van 1991) werd in dit onderzoek als ondergrens voor perinatale sterfte een amenorroeduur gehanteerd van 24 weken. Over de jaren 1992-1995 bedroeg de perinatale sterfte (ondergrens 24 weken amenorroe) landelijk gemiddeld 10,0 per 1000 geboorten.15 De geregistreerde perinatale sterfte in dit onderzoek bedroeg over de onderzoeksjaren gemiddeld 9,9 per 1000 geboorten.
Een directe vergelijking met andere onderzoeken is door de eerder aangehaalde verschillen in populatiekenmerken niet goed mogelijk. Toch zijn de verschillen met andere onderzoeken niet groot wanneer het gaat om de perinatale sterfgevallen waarbij één of meerdere substandaardfactoren waarschijnlijk bijgedragen hebben aan het perinataal overlijden. Vredevoogd et al. vonden 6%, De Reu 6,8% en wij 6,3%. Groter zijn de verschillen bij de perinatale sterfgevallen waaraan de substandaardfactoren een mogelijke bijdrage leverden: Vredevoogd 19%, De Reu 24,7%, dit onderzoek 34,4%. Een mogelijke verklaring voor deze verschillen is het tijdperk waarover de onderzoeken zich uitstrekten: bij ons onderzoek ging het om 1986-1995, bij de De Reu om 1994-1995 en bij Vredevoogd et al. om 1996-1997. Waarschijnlijk heeft ook de gedetailleerde en nagenoeg complete dossiervorming ten behoeve van dit onderzoek meegespeeld. Immers, hoe meer gegevens bekend zijn, hoe groter de kans is dat onvolkomenheden of substandaardfactoren kunnen worden opgemerkt. De substandaardfactoren bij de huisartsenzorg betroffen vooral signalerende zorg (onvoldoende diagnostiek tijdens de zwangerschap en onvoldoende bewaking tijdens de bevalling) en het verwijsbeleid (niet of niet tijdig verwijzen bij aanwezigheid van een indicatie daarvoor volgens de Verloskundige Indicatielijst). Van Haaren et al. vonden geen substandaardfactoren bij zeven perinatale sterfgevallen waarbij de verloskundige zorg geheel of gedeeltelijk door huisartsen werd verleend.16 Bij dit onderzoek beoordeelden alleen de auteurs en niet een onafhankelijk panel de sterfgevallen. De bevindingen van dit onderzoek ondersteunen de aanbeveling in het Verloskundig vademecum om te komen tot landelijke invoering van een systeem van geïnstitutionaliseerde perinatale sterfteanalyse. De onvolledig gebleken registratie van het aantal perinatale sterfgevallen, zowel in dit onderzoek als in andere onderzoeken alsook bij het CBS, benadrukt de noodzaak om een landelijk dekkend systeem te ontwikkelen van gekoppelde registratie van verloskundige en neonatale (keten)zorg, met medewerking van alle relevante beroepsgroepen.
Wij denken dat een stringentere toepassing van de geldende richtlijnen zou kunnen bijdragen aan een vermindering van de perinatale sterfte. Ook het optimaliseren van de informatieverstrekking aan de zwangere (wanneer aan de bel te trekken) zou hierbij kunnen helpen.
Dankbetuiging
Het perinatale auditpanel Urk bestond uit: prof.dr. W.J.H.M. van den Bosch, huisarts te Lent; prof.dr. G.G.M. Essed, obstetricus-gynaecoloog te Maastricht; de heer P.A.O.M. de Reu, verloskundige te Boxtel; dr. R.van Lingen, kinderarts-neonatoloog te Zwolle en mevrouw M.T. van Diem, verloskundige en verbonden aan de vakgroep Huisarts- en verpleeghuisartsgeneeskunde van het LUMC (voorzitter). Wij bedanken mevrouw M.T. van Diem en mevrouw dr. S.Le Cessie, universitair docent medische statistiek, voor het kritisch doorlezen van het manuscript en hun commentaar.
Financiering
Voor dit onderzoek werd financiële steun ontvangen van de Matty Brand Stichting.
Reacties
Er zijn nog geen reacties.