Samenvatting
Van der Feltz-Cornelis CM, Van Oppen P, Adèr HJ, Van Dyck R. Collaborative care voor lichamelijk onverklaarde klachten in de huisartsenpraktijk. Uitkomst en opbrengst voor de huisarts. Huisarts Wet 2006;49(7):342-7. Achtergrond Patiënten met lichamelijk onverklaarde klachten functioneren over het algemeen slecht en lijden vaak aan comorbide psychische stoornissen, waarvoor ze zich echter niet graag naar een psychiater laten verwijzen. Het doel van dit onderzoek is de effectiviteit te bepalen van een collaborative-caremodel waarin huisartsen worden getraind in casemanagement en een psychiater consulten doet in de huisartsenpraktijk in aanwezigheid van en ter ondersteuning van de huisarts. Methode Gerandomiseerd onderzoek met clusterrandomisatie tussen huisartsen, waarbij in 36 huisartsenpraktijken in totaal 81 patiënten werden ingesloten. Het collaborative-caremodel werd vergeleken met gebruikelijke zorg. Uitkomstmaten waren: lichamelijk en psychisch welbevinden, sociaal functioneren van de patiënt en gebruik van gezondheidszorgvoorzieningen. Nametingen vonden 6 weken en 6 maanden na aanvang van het onderzoek plaats. Resultaten Alle patiënten hadden een somatoforme stoornis (Whitely Index 7,46) en 86% had bijkomende psychische stoornissen. In de interventiegroep nam de ernst van de lichamelijk onverklaarde klacht af met 58%. Het sociaal functioneren verbeterde en de patiënten gebruikten minder gezondheidszorgvoorzieningen dan de controlegroep. Conclusie Een collaborative-caremodel dat training van huisartsen in casemanagement combineert met consulten door de psychiater in de huisartsenpraktijk is een effectieve behandeling voor lichamelijk onverklaarde klachten. Angststoornissen en depressies komen vaak bij deze patiënten voor. Door deze aanpak worden die behandelbaar, knappen de patiënten op en bezoeken ze zowel de huisarts als andere artsen en hulpverleners minder vaak.
Wat is bekend?
- Lichamelijk onverklaarde klachten in de huisartsenpraktijk kunnen samenhangen met psychische problematiek en het heeft zin als de huisarts dat aan de orde probeert te stellen.
- Huisartsen kunnen gedragsmatige interventies uitvoeren die effect hebben op het welbevinden.
Wat is nieuw?
- Patiënten die voor lichamelijk onverklaarde klachten medisch specialisten consulteren, hebben daarnaast vaak angststoornissen of depressieve stoornissen. Uitleg en behandeling van deze psychiatrische stoornissen door de huisarts verbetert het lichamelijk en psychisch welbevinden van deze patiënten.
- Een gecombineerde aanpak waarbij huisartsen worden getraind in diagnostische en behandeltechnieken en kunnen leren van de manier waarop een psychiater een consult doet, is een effectieve behandelmethode gebleken.
- Hierbij is het principe van collaborative care van belang: de huisarts en psychiater stellen een behandelplan op waarbij zij expliciet rekening houden met de voorkeur van de patiënt en zien erop toe dat het plan ook wordt uitgevoerd.
- De huisarts krijgt veel voor zijn investering terug: kennis en vaardigheden, een goed behandelplan voor de patiënt en een aanzienlijk gedaalde medische consumptie in de eigen praktijk en in de overige gezondheidszorg.
Inleiding
Patiënten met lichamelijk onverklaarde klachten disfunctioneren vaak, lijden aan bijkomende psychische stoornissen en weigeren nogal eens een verwijzing naar een psychiater of psychotherapeut.12 Bij lichamelijk onverklaarde klachten zonder comorbiditeit is cognitieve gedragstherapie (CGT) aantoonbaar effectief.34 Het blijkt echter dat lichamelijke en psychische ziekten of stoornissen bij somatoforme stoornissen vaak samen vóórkomen en dat vereist een integrale aanpak in de eerste lijn.56 CGT-technieken toegepast door daarin getrainde huisartsen blijken effectief.78 Huisartsen trainen in volledige CGT-behandelwijzen blijkt echter onpraktisch.9 Om deze reden is het evalueren van een collaborative-caremodel met consultatie aangewezen (kader).1011 Dit model waarbij de actieve medewerking van de patiënt een voorwaarde is, is goed toepasbaar in de eerste lijn omdat daar het principe geldt dat de huisarts weliswaar evidence-based zorg dient te bieden, maar de patiënt in principe verantwoordelijk is voor zijn behandeling. In dit onderzoek gebruikten we een collaborative-caremodel dat bestaat uit gezamenlijke consulten van huisarts en psychiater in de huisartsenpraktijk,12 training van huisartsen in casemanagement,13 reattributietechnieken14 en in technieken om in overleg met de patiënt een behandelplan op te stellen dat vast wordt gelegd in een contract. Daarnaast bestond het model nog uit bevordering van therapietrouw van patiënt en behandelaar aan het overeengekomen behandelplan. We onderzochten of deze aanpak in vergelijking met gebruikelijke behandeling door de huisarts het lichamelijk en psychisch welbevinden, het sociaal functioneren en het gebruik van gezondheidszorgvoorzieningen verbetert bij patiënten met lichamelijk onverklaarde klachten.15
Methode
Het betreft een gerandomiseerd onderzoek met randomisatie tussen huisartsenpraktijken. Alle 167 adherente huisartsenpraktijken die verwezen naar het VUmc werden uitgenodigd om mee te doen aan het onderzoek. Zevenenzestig huisartsenpraktijken deden mee aan de training; 36 daarvan sloten ook patiënten in voor het onderzoek. De huisartsen selecteerden patiënten met ernstige lichamelijk onverklaarde klachten die al verwezen waren voor deze klachten maar bij wie de medisch specialist geen oorzaak van de klachten kon vinden. Na terugverwijzing naar de huisarts bleven zij vragen om verdere diagnostiek bij de specialist. De huisarts vroeg informed consent en gaf, indien de patiënt toestemde, de baseline-vragenlijst mee. Deze vragenlijst brengt de hoofdcategorieën van somatoforme stoornissen volgens de ICD-10-classificatie in kaart. Daarnaast werd de Whitely Index gebruikt, een vragenlijst met 14 items, om de ernst van het somatiseren te bepalen.16 Patiënten werden uitgesloten als zij niet voldeden aan ICD-10-criteria voor somatoforme stoornis, als zij psychotisch, suïcidaal of dement waren, een alcoholafhankelijkheid hadden, onder psychiatrische behandeling waren, jonger dan 18 waren of de vragenlijst niet in konden vullen.
Wat is collaborative care?
Collaborative care gaat uit van drie hoofdprincipes, één met betrekking tot de arts-patiëntrelatie en twee met betrekking tot samenwerking tussen professionals:
- De patiënt moet gemotiveerd zijn voor de behandeling en actief meedoen; de arts moet hem daartoe motiveren en systematisch uitnodigen door samen een behandelplan op te stellen waaraan beiden zich in een contract binden. In een collaborative-caremodel stelt de behandelaar zich dan ook systematisch de vraag wat hij moet doen om de patiënt te motiveren om actief aan de behandeling deel te nemen.
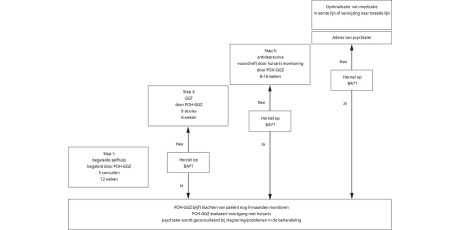
- Collaborative care volgt het principe van ketenzorg met een ingebouwde verbetercyclus. Dat wil zeggen: er wordt een stap gezet in de behandeling; die wordt vervolgens geëvalueerd. Op grond van de bevindingen wordt de volgende stap gezet en afgestemd met andere zorgverleners. Deze vorm van procesbewaking wordt uitgevoerd in casemanagement. In dit onderzoek is de huisarts de casemanager. Het stapsgewijs evalueren en doorzetten van fases van de behandeling wordt ook wel stepped care genoemd.
- In deze keten worden verschillende domeinen van hulpverlening met elkaar gecombineerd, in dit geval doordat de huisarts als eerstelijnsprofessional in de algemene gezondheidszorg en de psychiater als tweedelijnsprofessional uit de ggz of als zelfstandig gevestigd psychiater met elkaar samenwerken om continuïteit van zorg voor de patiënt te bewerkstelligen.
Naast deze principes bevat collaborative care de volgende elementen:
- Er wordt psycho-educatie gegeven.
- De huisarts gaat een behandelovereenkomst aan met de patiënt waarbij de patiënt keuzes kan maken (contractering); met deze voorkeuren van de patiënt wordt expliciet rekening gehouden.
- De huisarts past therapietrouwbevorderende technieken toe.
- De fysiotherapeut geeft adviezen om de leefstijl en de conditie te verbeteren.
- De huisarts doet korte gedragsmatige interventies na hiervoor een training te hebben gevolgd, zo nodig bijgestaan door de eerstelijnspsycholoog.
- Bij voldoende ernst van het beeld schrijft de huisarts medicatie voor. Bij een angststoornis of een depressie gaat de voorkeur uit naar een antidepressivum boven een benzodiazepine.
Interventie
In het collaborative-caremodel doet de psychiater ook consulten in de huisartsenpraktijk. De psychiater ziet de patiënt samen met de huisarts, stelt een diagnose en maakt in overleg met patiënt en huisarts een behandelplan in de zogenaamde contracteerfase van het consult. De psychiater vat de reattributie samen, geeft de diagnostische overwegingen en behandelopties, stemt het behandelplan af op de voorkeuren van patiënt en huisarts, en vat dit samen in een consultverslag dat aan patiënt en huisarts wordt verstrekt. Dit model is uitvoerig beschreven.71317 Deze consulten worden gecombineerd met training van de huisartsen in casemanagement,8 CGT-technieken met een focus op reattributie, en training in diverse CGT-behandelmodellen zoals werken met scoreopdrachten of het geven van rouwtherapie in drie sessies door de huisarts. In de praktijken met de interventieconditie werd de training aangevuld met consulten door een psychiater. De huisarts besprak het behandelplan dat uit het consult was voortgekomen met de patiënt en beiden voerden dit uit. De psychiater gaf geen behandeling; het consult was eenmalig. Wel hadden psychiater en huisarts na 6 weken nog contact om te bespreken of de aanpak werkte en uitvoerbaar was; zo nodig gaf de psychiater nog aanvullende adviezen. Adherentie aan het behandelplan en therapietrouw werden bovendien bevorderd doordat de psychiater na 6 weken en 6 maanden de patiënt en de huisarts schriftelijk aan de gemaakte afspraken herinnerde. Het consult heeft als doel bijkomende psychische stoornissen te diagnosticeren die zo ernstig zijn dat medicamenteuze behandeling aangewezen is. De psychiater kan dan ook inventariseren of er intra- dan wel interpersoonlijke problematiek is waar psychotherapeutische interventie voor nodig is. Patiënten met levensproblematiek krijgen het advies in psychotherapie te gaan. Hun huisartsen krijgen casemanagementadvies. Patiënten met een bijkomende depressie of angststoornis krijgen psycho-educatie en verdere behandeladviezen per ICD-10-categorie als weergegeven in tabel 1. De controlepraktijken krijgen de training, maar niet de consulten. Patiënten in deze praktijken krijgen van hun huisarts de gebruikelijke zorg.
| Pijnstoornis | zonder depressieve symptomen | 75 mg amitriptyline | dagelijks pijnklachten scoren in een scoredagboek | elke twee weken scoredagboek evalueren met de patiënt |
| met depressieve symptomen | 150 mg amitriptyline | |||
| Paniekstoornis | eerste behandeling | SSRI | dagelijks paniekaanvallen scoren in een scoredagboek | elke twee weken scoredagboek evalueren met de patiënt |
| eerdere behandeling zonder effect | 150 mg clomipramine | CGT | verwijzing naar de CGT-therapeut | |
| Gegeneraliseerde angststoornis | venlafaxine | Ontspanningsoefe-ningen en conditie-verbetering | verwijzing naar de fysiotherapeut | |
| psychosociale problemen | psychosociale problematiek aanpakken | verwijzen naar AMW | ||
| Depressie in engere zin | in verband met verlies | SSRI | rouwtherapie (3 brievenmethode volgens Jenner) | rouwtherapie door de huisarts |
| in verband met werkproblemen | SSRI | stapsgewijze werkhervatting | supervisie door de huisarts en overleg met bedrijfsarts | |
| Bipolaire depressie | psychiatrische behandeling | verwijzing naar psychiater | ||
| ADHD bij volwassenen | psychiatrische behandeling | verwijzing naar psychiater | ||
| Schizofrenie | psychiatrische behandeling | verwijzing naar psychiater |
Randomisatieprocedure
Randomisatie vond plaats per praktijk18 en werd uitgevoerd door een geblindeerde onderzoeksassistent. Om selectiebias bij de insluiting te voorkomen, werd pas 6 weken na inclusie van de eerste patiënt in elke praktijk de randomisatiestatus van de praktijk bekendgemaakt. De interventies begonnen pas na de insluitingsperiode. Achtenvijftig patiënten uit 18 praktijken kregen consulten en 23 patiënten uit 8 andere praktijken kregen de gebruikelijke behandeling door de huisarts. We maten de uitkomsten 6 weken en 6 maanden na de randomisatie.
Uitkomstmaten
De hoofduitkomstmaat was lichamelijk welbevinden, weerspiegeld in de ernst van de hoofdklacht en de hoeveelheid lichamelijke klachten volgens een checklist.3 Psychisch welbevinden maten we met de SCL-90-R19 en het functioneren met de Sickness Impact Profile (SIP) volgens een gewogen score.20 Met de schaal ‘Bezoek aan dokters en andere hulpverleners’ maten we de medische consumptie; zowel de huisarts als de patiënt vulden deze in. Therapietrouw van de patiënt aan het gegeven behandeladvies en adherentie van de arts daaraan maten we aan de hand van checklists gebaseerd op de behandeladviezen opgenomen in het behandelplan.
Powerberekening en statistische analyse
Clusterrandomisatie, multiniveauanalyse, intention-to-treatanalyse
We randomiseerden tussen huisartsenpraktijken. We berekenden propensityscores (kader op pagina 344) om te corrigeren voor eventuele bias in het randomisatieproces. In ons onderzoek waren er 2 x 25 patiënten nodig voor een power van 0,90 om een significant effect in de hoofduitkomstmaat vast te kunnen stellen. We voerden multiniveauanalyse uit ten behoeve van een intention-to-treatanalyse. Huisartsenpraktijken zijn in het model de eerste hiërarchische laag. Bij significante resultaten van de multiniveau-analyse gebruikten we variantieanalyse of t-toets om de grootte van het effect door middel van Cohens d (kader op pagina 344) te schatten.
Wat is …?
Cohens d Cohens d als gestandaardiseerde effectmaat21 geeft aan hoeveel standaardafwijkingen de experimentele groep beter scoort dan de controlegroep op een ernstschaal. De effectmaat d wordt gewoonlijk berekend door de gemiddelde score van de controlegroep (Mc) af te trekken van de gemiddelde score van de experimentele groep (Me) en dan dit verschil te delen door de gemiddelde standaardafwijking (DS) van de experimentele en controlegroep.
d = Me – Mc/DS e,c
Een effectmaat van 0,5 geeft aan dat het gemiddelde van de experimentele groep een halve standaardafwijking groter is dan het gemiddelde van de controlegroep. Effectmaten van 0,56 tot 2,63 of meer worden als grote effecten beschouwd, effectmaten van 0,33 tot 0,55 als matig en van 0 tot 0,32 als klein. ?line-breakyes?> Propensityscores Propensityscores worden gebruikt om te corrigeren voor mogelijke randomisatiebias. Bij de berekening worden variabelen die niet als afhankelijke variabele of confounder worden beschouwd gebruikt om door middel van logistische regressieanalyse de kans te voorspellen dat een patiënt in de experimentele dan wel de controleconditie wordt ingedeeld bij de randomisatie. Bij clusterrandomisatie wordt dit een aangewezen procedure gevonden. Een analyse op de hoofduitkomstmaat, de ernst van de lichamelijk onverklaarde klacht, met en zonder propensityscore laat een significant effect zien en een lage variantie tussen de huisartsenpraktijken (0,117) na correctie voor propensityscores. In dit onderzoek zijn er dus geen aanwijzingen voor bias in de randomisatieprocedure.
Resultaten
Instroom
De figuur geeft de instroom van de 81 patiënten weer. De 11 weigeraars verschilden niet significant van de patiënten die meededen aan het onderzoek op demografische en klinische variabelen. Tabel 2 bevat de demografische kenmerken en diagnostische categorieën bij de voormeting. Er waren bij deze voormeting geen significante verschillen tussen de patiënten uit de interventiepraktijken en die uit de controlepraktijken. In 86% van de gevallen werd naast de diagnose somatoforme stoornis nog minimaal één andere psychiatrische stoornis vastgesteld.
| Kenmerk | N | % |
|---|---|---|
| Geslacht: | ||
| -man | 19 | (24) |
| -vrouw | 62 | (76) |
| Ras: | ||
| -Kaukasisch | 68 | (84,2) |
| -Negroïde | (0,8) | |
| -Noord-Afrikaans | 12 | (15,0) |
| Leeftijd, gemiddelde in jaren (spreiding) | 44 | (20-77) |
| Woonsituatie: | ||
| -Alleen | 27 | 35 |
| -gezinsverband | 53 | 65 |
| Werksituatie: | ||
| -werk | 40 | 49 |
| -Student/huisvrouw | 26 | 62 |
| -WAO | 15 | 19 |
| Whitely Index, gemiddelde (SD) | 7,46 | 3,11 |
| Hoofd diagnostische categorie: | 81 | 100 |
| -ongedifferentieerde somatoforme stoornis | 28 | 34 |
| -pijnstoornis | 20 | 25 |
| -neurasthenie | 18 | 20 |
| -hypochondrie | 12 | 15 |
| -somatisatiestoornis | 3 | 4 |
| Comorbide psychiatrische stoornis: | 70 | 86 |
| -gegeneraliseerde angststoornis | 20 | 25 |
| -angststoornis | 8 | 10 |
| -paniekstoornis | 7 | 8 |
| -depressie | 15 | 19 |
| -persoonlijkheidsstoornis | 20 | 25 |
Interventie
De therapietrouw en adherentie van patiënten en huisartsen met het tijdens het consult gegeven advies was 93,2% respectievelijk 91,2%. Er waren bij multiniveau-analyse tussen de huisartsenpraktijken voor alle uitkomsten maar weinig verschillen, wat betekent dat de invloed van de huisartsen op de uitkomst van de interventie verwaarloosbaar was. Gemiddelde waarden, standaardafwijking en spreiding na 6 weken en 6 maanden follow-up van de uitkomstmaten en de effectmaat tussen de groepen na 6 maanden staan in tabel 3.
| Uitkomst | Interventiegroep (n=58) | Controlegroep (n=23) | MNA | 95%-BI | d | ||||||||||
| VM | 6 weken | 6 maanden | VM | 6 weken | 6 maanden | ||||||||||
| Hoofdklacht, schaal van 1-5 | 3,53 | (0,60) | 2,49 | (0,77) | 2,15 | (0,77) | 3,43 | (0,51) | 3,38 | (0,81) | 3,44 | (0,62) | 1,45 | 1-1,9 | 2,63 |
| Overall gezondheidszorg | 24,9 | (24,5) | 44,3 | (59,3) | 32,7 | (25,6) | 32,1 | (26,8) | 89,2 | (145,1) | 133,9 | (219,4) | 95,97 | 43,23-148,71 | 0,80 |
| Gezondheidszorggebruik in de eerste lijn | 10,1 | (10,1) | 8,1 | (7,8) | 8,0 | (6,7) | 10,4 | (10,8) | 11,7 | (11,3) | 18,3 | (19,9) | 9,85 | 4,52-15,19 | 0,80 |
| Psychologische subschaal SIP, schaal 0-80 | 20,9 | (16,9) | 15,3 | (16,3) | 10,8 | (13,9) | 23,3 | (21,6) | 29,4 | (22,8) | 26,8 | (21,7) | 9,93 | 1,48-18,39 | 0,87 |
Discussie
In dit gerandomiseerde gecontroleerde onderzoek tonen we voor het eerst de werkzaamheid aan van een collaborative-caremodel met psychiatrische consulten in de huisartsenpraktijk bij patiënten met lichamelijk onverklaarde klachten. De patiënten met somatoforme stoornissen hadden ernstige klachten (hoge gemiddelde scores op de Whitely Index)16 en een hoge medische consumptie bij de voormeting. Dit komt overeen met bevindingen van ander onderzoek.22232425 Opvallend is de hoge mate van comorbiditeit: 70 (86%) patiënten hadden nog andere psychische stoornissen. Ook andere onderzoeken noemen de hoge prevalentie van depressie in de eerste lijn. Het bestaan van een niet-onderkende depressie kan zeker een rol spelen bij de presentatie met lichamelijk onverklaarde klachten in de eerste lijn. In ons onderzoek diagnosticeerden en behandelden we een hoog aantal angststoornissen en depressies en dit had een positieve invloed op het beloop. Wij hebben met ons onderzoek de effectiviteit van dit collaborative-caremodel in ernstige gevallen van somatoforme stoornissen bevestigd. Uit ons onderzoek blijkt dat huisartsen het bestaan van een angststoornis of depressie moeten checken bij patiënten die met lichamelijk onverklaarde klachten naar het spreekuur komen. Zij kunnen door uitleg en duiding van de klachten de behandeling van het onderliggend lijden succesvol aanpakken, waarbij zij de rol van casemanager spelen. Dit is met name een haalbare zaak indien de huisarts goed wordt ondersteund met training en een consultatiemodel. De voorafgaande training in CGT-technieken hielp de huisartsen om de gegeven adviezen daadwerkelijk uit te voeren. Dit speelt ongetwijfeld een rol in het positieve resultaat van dit onderzoek. Zoals al eerder is aangetoond,26 is training alleen niet voldoende om een substantiële verandering in de behandelaanpak van huisartsen te bewerkstelligen, maar de combinatie van training en consultatie wél. Uit ons onderzoek blijkt ook hoe belangrijk het is om rekening te houden met de voorkeur van de patiënt voor de keuze van behandeling, en hoe groot de opbrengst kan zijn van therapietrouw en adherentie bevorderende technieken. Het was voor de huisartsen namelijk leerzaam om te zien hoe een psychiater zijn werk deed. De adherentie werd ook bevorderd doordat psychiater en huisarts later bespraken of het lukte om de gegeven adviezen uit te voeren. Dat de huisarts en de patiënt dezelfde informatie over diagnose en behandeladvies op schrift na het consult kregen, verhoogde ook de adherentie en therapietrouw. Een andere belangrijke bevinding is het verschil in medische consumptie tussen de interventie- en de controlegroep. In de interventiegroep nam het gebruik van medische voorzieningen slechts weinig toe, maar in de controlegroep steeg de medische consumptie juist enorm. Dit kan verklaard worden doordat de huisartsen aangaven weliswaar ernstige somatiseerders ingesloten te hebben, maar dat het hierbij wel om patiënten ging die aan het begin van een potentieel somatisatietraject stonden in die zin dat ze voor het eerst naar de medisch specialist verwezen waren. Psychiatrische consulten kunnen dus worden aangewend als een methode om ernstige medische consumptie bij deze patiëntengroep in een vroeg stadium te voorkomen. Wanneer de huisarts de patiënt met de psychiater in consult ziet, wat 45-60 minuten in beslag neemt, dan komt de patiënt daarna in één jaar 8 keer minder vaak bij de huisarts dan een vergelijkbare patiënt in de controlegroep.
Conclusie
Dit onderzoek toont aan dat patiënten met lichamelijk onverklaarde klachten in de huisartsenpraktijk ernstige somatoforme en bijkomende psychiatrische stoornissen hebben en dat zij baat hebben bij een collaborative-care-aanpak met training en psychiatrische consulten in de huisartsenpraktijk. Bij deze consulten worden bijkomende psychiatrische stoornissen zoals angststoornissen en depressie gediagnosticeerd en behandeld waarbij de nadruk ligt op de voorkeur van de patiënt, het vastleggen van het behandelplan in een contract tussen huisarts en patiënt en adherentie en therapietrouw aan het overeengekomen behandelplan. Uit dit gerandomiseerd onderzoek blijkt dat patiënten met ernstige lichamelijk onverklaarde klachten in de zin van een somatoforme stoornis vaak een angststoornis of depressie hebben en dat behandeling met een antidepressivum en CGT-technieken toegepast door de huisarts werkzaam is. Een consultmodel moet wel ingebed worden in training van de huisartsen zodat zij het voorgestelde behandelplan ook daadwerkelijk goed kunnen uitvoeren. Dit verbetert het welbevinden van de patiënt en voorkomt hoge medische consumptie. Uit ons onderzoek komt naar voren dat het meer ingewikkelde concept van een collaborative-caremodel nodig kan zijn om verbetering in uitkomsten te bewerkstelligen. De huisarts verdient de investering echter duidelijk terug. Deze aanpak verbetert het welbevinden van de patiënt, vermindert de last voor de huisarts en het beroep op het algemeen gezondheidszorgsysteem.
Reacties
Er zijn nog geen reacties.